> 健康・美容チェック > 骨粗しょう症 > 大阪医大・近畿大、骨粗しょう症が進むと生じやすい「大腿骨骨折」は西日本が高い|大阪医大・近畿大、骨粗しょう症が進むと生じやすい「大腿骨骨折」は西日本が高い|【仮説】西日本では血液透析患者が多いため大腿骨を骨折する人が多い?
■骨粗しょう症が進むと生じやすい「大腿骨骨折」は西日本が高い|大阪医大・近畿大
大阪医大・近畿大、骨粗しょう症が進むと生じやすい「大腿骨骨折」は西日本が高いhttps://t.co/ez6CCIiO4H
50歳以上の女性の約半数が骨粗しょう症による骨折を経験|米研究https://t.co/zw98EBZHP9
樹木希林 大腿骨骨折で緊急手術https://t.co/t2wMtWKE4t
— ハクライドウ@長崎島原手延えごまそば・黒ごまそうめん (@hakuraidou) 2018年8月16日
黒柳徹子さんはインスタグラムで大腿骨を骨折したことを明かしています。https://t.co/JcpfI8t5bF
女性の股関節骨折は死亡リスクを高める|50歳以上の女性の約半数が骨粗しょう症による骨折を経験|米研究https://t.co/zw98EBZHP9 https://t.co/9Z7OdcbAlC— ハクライドウ (@hakuraidou) 2017年9月29日
大腿骨骨折 西日本で高率 地域差最大2倍 食習慣影響か 近大などまとめ
(2017/10/3、毎日新聞)
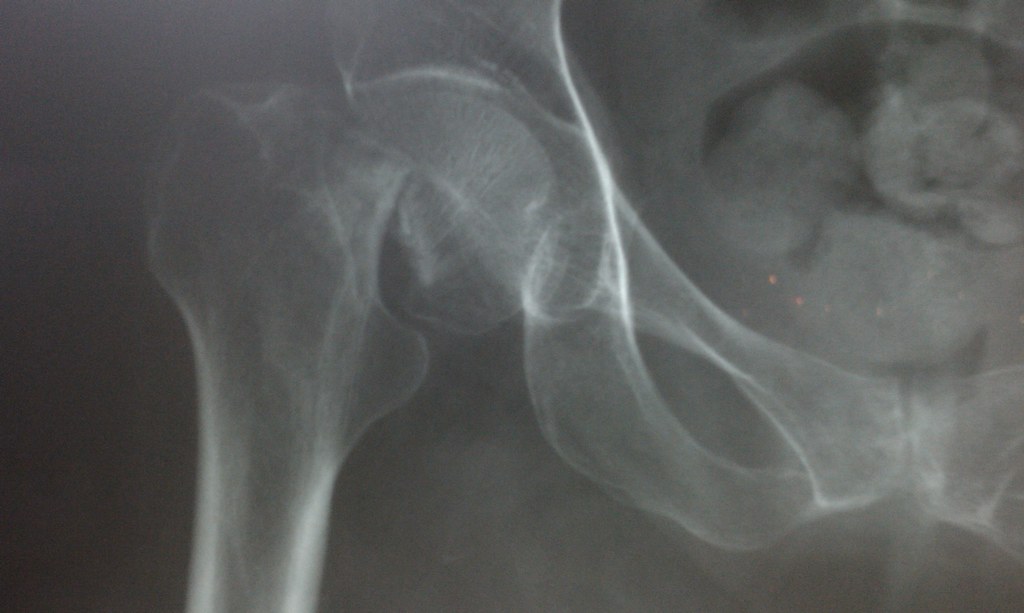
骨の密度が下がる病気「骨粗しょう症」が進むと生じやすい「大腿(だいたい)骨骨折」の人口10万人当たりの発生率を都道府県別に集計すると、中部から九州にかけての西日本で高かったとの調査結果を、大阪医大や近畿大の研究グループがまとめた。地域差は最大で2倍程度。食習慣の違いが影響している可能性があるといい、研究グループは要因分析を進める。
先日黒柳徹子さんが自身のインスタグラムで大腿骨を骨折していたことを明かしていましたが、大阪医大や近畿大の研究グループの調査結果によれば、骨粗しょう症が進むと生じやすい「大腿骨骨折」が西日本が高いということがわかったそうです。
今回の研究によれば、食習慣の違いが影響しているのではないかとのことでしたが、その他に原因となるものはないのでしょうか?
■西日本では血液透析患者が多いため、大腿骨骨折する人が多いのではないか?
by Phalinn Ooi(画像:Creative Commons)
例えば、日本透析医学会が発表している血液透析患者の大腿骨頸部骨折発症率の地域分布と一般住民と比較した血液透析患者の大腿骨頚部骨折発症率を見ると、次のような結果が出ています。
わが国の血液透析患者における大腿骨頸部骨折発症の地域分布|日本透析医学会
血液透析患者の標準化大腿骨頸部骨折発症率比は、男性0.71 ~ 1.29、女性0.49 ~ 1.36と地域により大きく異なり、男女とも、西日本で標準化骨折発症率比は高く、東日本で低いという一般住民と同様の地域分布を認めた。
一般住民と比較した血液透析患者の大腿骨頚部骨折発症率|日本透析医学会
血液透析患者の大腿骨頚部骨折発症率は、千人年あたり男性7.57、女性17.43と、一般住民と比べて男性は6.2倍(95%信頼区間5.7-6.8)、女性は4.9倍(4.6-5.3)高い。
【参考リンク】
この結果を単純にまとめると、血液透析患者は大腿骨頸部骨折発症リスクが高く、血液透析患者の大腿骨頸部骨折発症率は西日本が多い、となります。
このデータを参考にすると、こういう仮説は立てられないでしょうか?
「西日本では血液透析患者が多いため、大腿骨骨折する人が多いのではないか?」
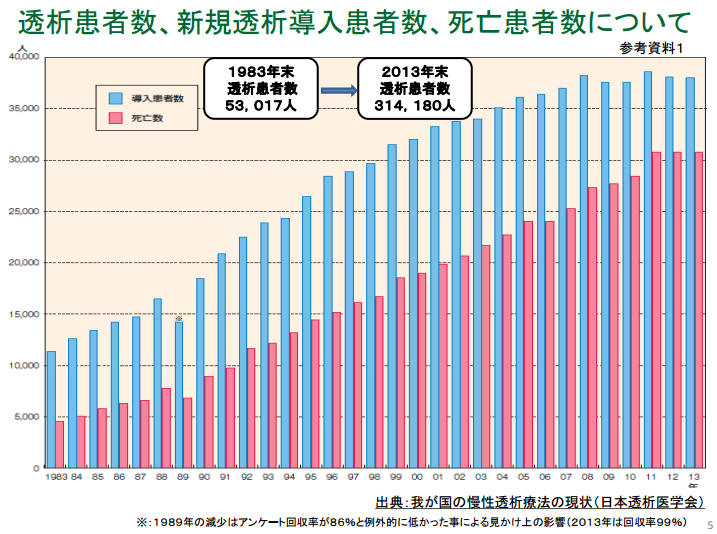
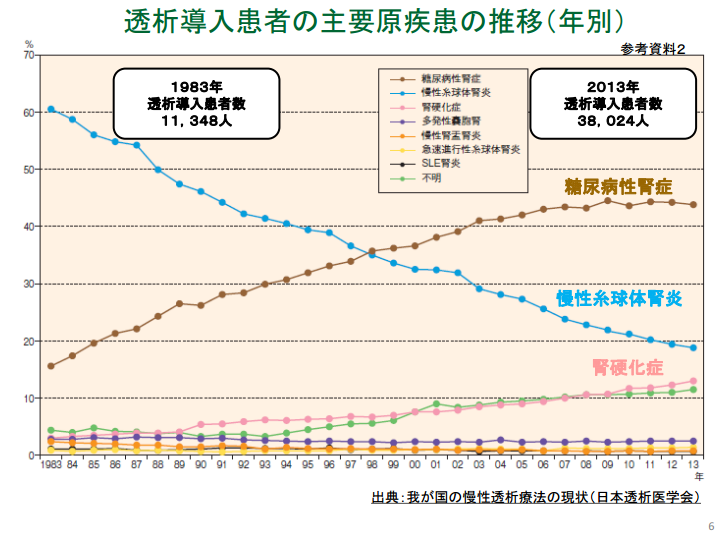
透析人口は32万448人|糖尿病腎症・慢性糸球体腎炎で全体の7割を占める|日本透析医学会によれば、2014年末現在の日本の透析人口は32万448人で、このうち透析の原因となる病気は糖尿病腎症が11万8,081人と最も多く、その次に慢性糸球体腎炎が9万6,970人と続き、糖尿病腎症と慢性糸球体腎炎の2つの疾患で透析人口の全体の7割を占める結果となっています。
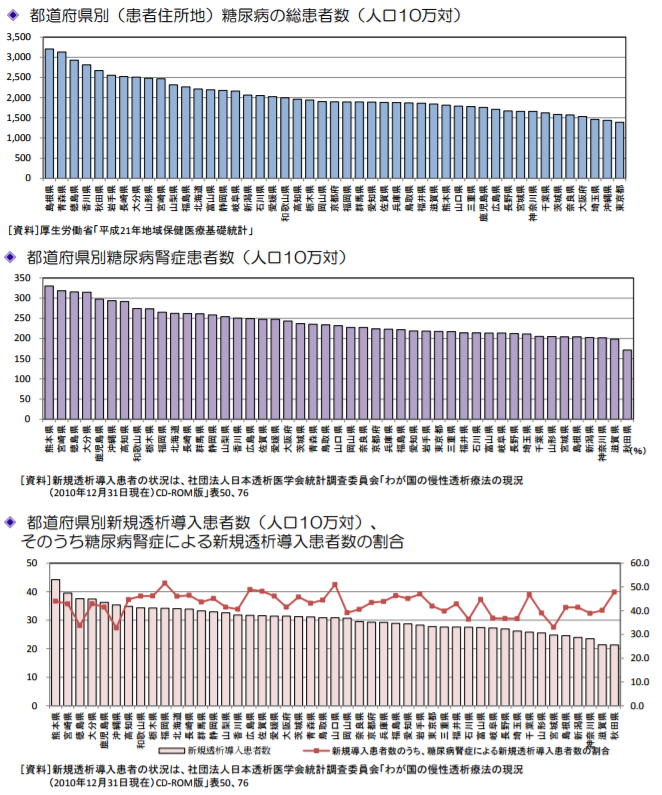
参考画像:疾病と食事、地域の関係をみる|厚生労働省スクリーンショット
都道府県別糖尿病腎症患者数(人口10万対)や 都道府県別新規透析導入患者数(人口10万対)そのうち糖尿病腎症による新規透析導入患者数の割合をみると、西日本の地域が上位を占めています。
→ 糖尿病腎症とは|糖尿病性腎症の症状(初期症状)・原因・治療・食事 について詳しくはこちら
糖尿病患者は糖尿病でない人と比べると骨密度が10年程度早く低下する傾向がある|奥羽大で紹介した奥羽大薬学部の衛藤雅昭教授、斉藤美恵子非常勤講師らの研究チームによる臨床研究によれば、糖尿病患者は糖尿病でない人と比べると骨密度が10年程度早く低下する傾向があることがわかったそうです。
(2013/4、T-Friends)
糖尿病はインスリンの作用不足によって起こりますが、インスリンが作用しないと骨を作り出す細胞を減らしてしまうことなどから、糖尿病になると骨粗鬆症のリスクが高まります。
特に、合併症の一つである腎症が進むと、骨の材料になる、カルシウムの吸収を助けるビタミンDの働きが低下して、骨量が減りやすくなります。
インスリンが作用しなくなると、骨を作り出す細胞が減ってしまい、骨粗鬆症になるリスクが高まります。
また、糖尿病腎症になると、カルシウムの吸収を助けるビタミンDの働きが低下して、骨量が減りやすくなるそうです。
ビタミンDとカルシウム摂取で糖尿病の発症のリスクを「低減させ得る」|厚労省研究班によれば、カルシウム・ビタミンDともに糖尿病の発症に関連している可能性が考えられ、カルシウムとビタミンDを摂取することにより、糖尿病の発症リスクが低くなったと考えられます。
また、血糖値を下げる方法|血糖値を抑える食べ方|たけしの家庭の医学では「糖尿病による脆弱性骨折」を紹介していました。
骨の成分は、カルシウムとコラーゲンで構成されています。
カルシウムとコラーゲンが働くことで骨の強度は保たれています。
しかし、血糖値が高くなると、糖がアミノ酸と結びつき、ペントシジンが血液中に増加。
ペントシジンという物質が、血管を通り、骨の内部に入ると、コラーゲンの質を悪化させてしまうと考えられるそうです。
コラーゲンは、鉄筋コンクリートでいう鉄筋の役割を果たせなくなり、いつ骨折してもおかしくない状態になってしまうそうです。
近年、骨密度が高くても骨折してしまう例が数多く見られているそうです。
西日本独自に糖尿病になりやすいような食習慣(例えば、炭水化物の重ね食べ)が関係しているのか、それとも東日本には糖尿病になりにくい食習慣、食べ物があるのか、それとも全く他の原因があるのか、気になるところです。
【関連記事】
- <香川県>糖尿病による死亡者数ワースト3位|炭水化物(うどん)の重ね食べ・早食いなど県民の食習慣が原因?
- <大阪の食文化>重ね食べ(粉もん+ごはんを食べる)頻度はやせている人より太っている人の方が高い
■骨粗鬆症、早期発見で骨折予防
骨粗鬆症の予防にはどのようなことをすればよいのでしょうか。
加齢による骨量の低下は避けられないが、カルシウムやビタミンDを多く含む食品の摂取、毎日の適度な運動で予防を心がけることが大切だ。
森部長は「閉経後の女性に限らず、骨粗鬆症が原因で骨折した家族がいる人や、喫煙・飲酒の習慣がある人はリスクが高い。50歳を過ぎたら早めに検査を受けてほしい」と呼びかける。
骨粗鬆症の予防には、
- カルシウムやビタミンDを多く含む食品の摂取
- 毎日の適度な運動
- 早期発見のため、検査を受ける
骨粗鬆症を病気だと認識している人も少ないでしょうし、また、骨粗鬆症の検査が行われていること自体知らないという方も多いと思います。
骨粗鬆症を予防するためにも、カルシウムやビタミンDを多く含む食品の摂取、毎日の適度な運動を行い、早期発見のため、検査を受けるようにしてくださいね。
【骨粗鬆症とは】
骨粗鬆症は、骨量が減少して若年成人(20~44歳)の平均値の7割未満に落ち込んだ状態。骨がスカスカになり、骨折しやすくなる病気だ。
骨量は男女とも20~30代をピークに加齢とともに減少する。
特に閉経後の女性の場合、女性ホルモンの分泌が低下して骨量が急激に減るため、発症率は60代で3人に1人、70代では2人に1人といわれている。
→ 骨粗しょう症の症状・原因・予防・食事 についてはこちら
■まとめ
今回は「大腿骨骨折が西日本が高い」というニュースから「西日本では血液透析患者が多いため、大腿骨骨折する人が多いのではないか?」という仮説を立ててみましたが、実際にはどうなのでしょうか?
慢性腎臓病と脆弱性骨折|日本内科学会
ミネラル代謝は1つの臓器ではなく,いくつかの臓器がフィードバックによる制御を受け合うネットワークを形成し,そのネットワーク単位で営まれている.
このミネラル代謝ネットワークの重要な交差点に位置しているのが腎臓である.
腎臓は『心腎連関』『脳腎連関』『肺腎連関』『肝腎連関』など臓器同士が連携するネットワークの要|#NHKスペシャルによれば、腎臓は臓器同士が連携するネットワークの要となっていて、骨を守るうえでも重要な役割を果たしています。
慢性腎臓病と脆弱性骨折|日本内科学会
いずれにせよ,少なくとも透析患者においては大腿骨近位部骨折の発症リスクが著しく高い.その多くは脆弱性骨折であろう.CKD患者に骨粗鬆症が多いと考えて間違いはあるまい.
透析患者には大腿骨骨折の発症リスクが高く、慢性腎臓病(CKD)患者に骨粗しょう症が多いということから、今回の仮説は一度検討してみるだけの価値はあるのではないでしょうか?
【骨粗しょう症関連記事】
続きを読む 大阪医大・近畿大、骨粗しょう症が進むと生じやすい「大腿骨骨折」は西日本が高い|【仮説】西日本では血液透析患者が多いため大腿骨を骨折する人が多い?