【目次】
■平均寿命・健康寿命の都道府県格差が拡大
by Deortiz(画像:Creative Commons)
(2017/7/25、読売新聞)
平均寿命や健康寿命の都道府県格差が2015年までの25年間で拡大したという研究結果を、東京大学や米ワシントン大学などの研究チームがまとめた。医療費や医師数は格差拡大と明確な関係はみられなかった。
東京大学やワシントン大学などの研究チームの研究によれば、日本の平均寿命・健康寿命の都道府県格差が25年間で拡大しているという研究結果を発表しました。
(2017/7/19、The Lancet)
Between 1990 and 2015, a 4·2-year increase in life expectancy at birth was recorded in Japan, rising from 79·0 years (95% UI 79·0–79·0) to 83·2 years (83·1–83·2; appendix pp 26–31)).
1990年から2015年の間に出生時の平均寿命が79.0歳から83.2歳と4.2歳増加しています。
The gap between prefectures with the lowest and highest life expectancies in 1990 was 2·5 years. By 2015, the longevity gap widened to 3·1 years.
1990年の平均寿命が最も低い都道府県の格差は2.5年でしたが、2015年には3.1年とギャップが広がっています。
都道府県別にみると、1990年は最も長い長野県(80.2歳)と最も短い青森県(77.7歳)で2.5年だった差が、2015年は最も長い滋賀県(84.7歳)と最も短い青森県(81.6歳)の間で3.1歳に広がっています。
Healthy life expectancy (HALE) at birth rose from 70·4 years (95% UI 67·8–72·6) in 1990 to 73·9 years (71·3–76·3) in 2015 (appendix pp 26–31).
出生時の健康寿命(HALE)は1990年に70.4年から2015年に73.9年に増加しています。
The gap between prefectures with the lowest and highest HALE in 1990 was 2·3 years. As with life expectancy, this gap in HALE among prefectures increased by 2015 to 2·7 years.
1990年の健康寿命(HALE)が最も低い都道府県の格差は2.3年でしたが、2015年までに2.7年と格差は広がっています。
つまり、平均寿命・健康寿命ともに都道府県格差が広がっていることがわかります。
【補足】平均寿命と健康寿命の推移
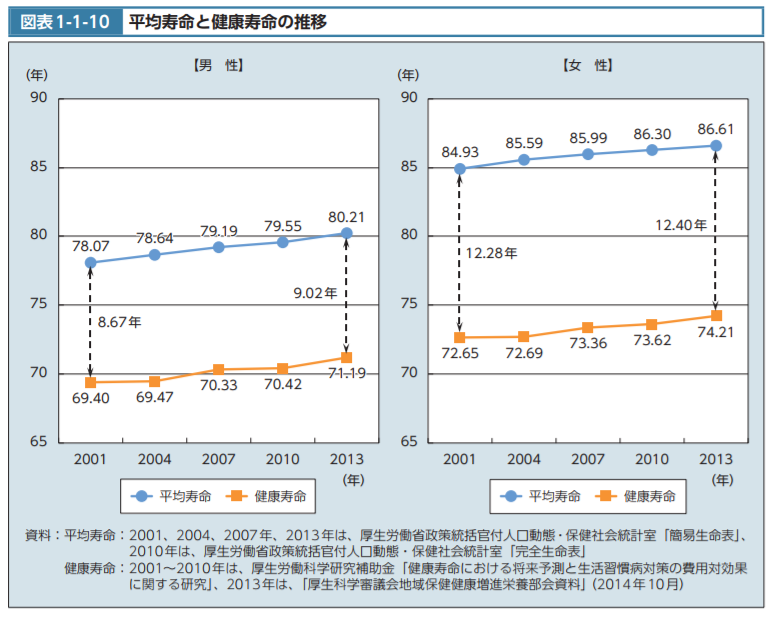
参考画像:平均寿命と健康寿命の推移|平成28年版厚生白書|スクリーンショット
平均寿命と健康寿命の推移|平成28年版厚生白書のグラフを見ると、日本の2015年の平均寿命は男性80.79年、女性87.05年であり、2013年の健康寿命(健康上の問題で日常生活が制限されることなく生活できる期間)は、男性71.19年、女性74.21年と世界でもトップクラスですが、その平均寿命と健康寿命の推移を見てみると、平均寿命と健康寿命との差である、日常生活に制限のある「不健康な期間」で見ると、縮まっていないことがわかります。
■医療費、医師数・看護師数・保健師数、生活習慣と明確な関係はなし
健康格差を解消するためにも、どのような対策を行なう必要があると考えられるのでしょうか?
格差拡大の要因を分析したが、1人当たりの医療費、人口当たりの医師数・看護師数・保健師数、生活習慣と明確な関係はなかった。
渋谷教授は「健康格差の解消というと、医師や医療費を増やす議論になりがちだが、ただお金や人材を投入しても解決しない。地域の経済力や医療の質など、地域ごとに健康を損なう要因を調べ、対策を考える必要がある」としている。
格差拡大の要因には、1人当たりの医療費、人口当たりの医師数・看護師数・保健師数、生活習慣と明確な関係がなく、東京大学の渋谷健司教授(国際保健政策学)によれば、地域別に原因を調べ、対策を行なう必要があるとコメントしています。
「健康になりたければ病院を減らせ」の因果関係について考えてみた|#AIに聞いてみた どうすんのよ!?ニッポン|#NHKスペシャルでは、病院数の多さと健康とは関連しないというものが提言されネット上で物議を醸していましたが、今回の研究結果によれば、健康格差を解消するために医師や医療費を単純に増やしても明確な関係はないことから、都道府県別の健康格差を解消するためには個別の要因を調べて、その原因に合わせた対策を行なっていく必要があるようです。
■まとめ
これまで何度か健康格差について取り上げてきて、社会的・経済的格差をなくしていくことが健康格差をなくすために重要だと思っていました。
しかし、収入に関係なく高学歴ほど病気リスクが低い|なぜ高学歴ほど循環器疾患(心筋梗塞や脳卒中)の発症リスクが下がるのか、仮説を考えてみたで紹介したミネソタ大学の久保田康彦・客員研究員(公衆衛生学)が行なった分析によれば、収入に関係なく、高学歴ほど心筋梗塞や脳卒中になるリスクが低いということがわかったということもあり、健康格差にはもしかすると、収入は関係ないかもしれない可能性があると考えるようになりました。
そして、今回の結果では、格差拡大の要因に、医療費、医師数・看護師数・保健師数、生活習慣と明確な関係がないことから、この点も健康格差をなくす要因ではないかもしれないという可能性が出てきました。
つまり、「〇〇を××すれば健康格差がなくなる」というような全てに当てはまる答えがあるわけではなく、都道府県別の原因を調べて、その原因に合わせた対策を実行していくことが重要だということです。
※今回の項目にはないものの、何か共通する答えがある可能性もあります。
そして、この考え方を個人に当てはめていくならば、【未来予測】遺伝子検査+健康・医学関連情報を詳しく書き込んだ家系図を作る方法で自分自身の健康を守るで紹介したように、遺伝子情報や家族歴を調べ、家族の中では健康的だと思われる生活習慣を選択していく方がよいという方向へ進んでいくかもしれません。
【青森県 関連記事】
- なぜ、青森県が平均寿命最下位なのか?|青森県を長寿県にするための方法とは?
- 青森県、死亡率改善率も全国ワースト|改善する方法について考えてみた
- がんによる死亡率が12年連続ワースト1青森県の胃がん・大腸がん検診で4割見落とされた可能性があった!?
- 糖尿病になりやすい県ワーストワン!青森県はなぜ糖尿病になりやすい県なのか?その理由|#サタプラ
【健康寿命 関連記事】
- 【長寿の質】沖縄は全国最下位 「健康寿命」男47位、女46位|聖徳大教授調査
- オーラルフレイルを知って健康寿命を延ばそう|自分の歯が多く保たれている人は、健康寿命が長く、要介護期間が短い|東北大学
- なぜ化粧療法プログラムを受けると健康寿命が延びるのか?|化粧動作には「心」「脳」「身体」の3つの面に効果がある
- 健康寿命を延ばす「10の方法」:生活習慣と食事、運動がカギ!
- 介護・フレイル予防(介護予防と保健事業の一体的実施)のため法改正視野|厚生労働省
【参考リンク】
- Shuhei Nomura, MSc, Haruka Sakamoto, MD, Scott Glenn, MSc, Yusuke Tsugawa, PhD, Sarah K Abe, PhD, Md M Rahman, PhD, Jonathan C Brown, MAIS*, Satoshi Ezoe, MD*, Christina Fitzmaurice, MD*, Tsuyoshi Inokuchi, MD*, Nicholas J Kassebaum, MD*, Prof Norito Kawakami, MD*, Yosuke Kita, MD, Naoki Kondo, MD*, Prof Stephen S Lim, PhD*, Satoshi Maruyama, MD*, Hiroaki Miyata, PhD*, Meghan D Mooney, BS*, Prof Mohsen Naghavi, PhD*, Tomoko Onoda, MSc*, Prof Erika Ota, PhD*, Yuji Otake, MPH*, Gregory A Roth, MD*, Eiko Saito, PhD*, Takahiro Tabuchi, MD*, Yohsuke Takasaki, MD*, Tadayuki Tanimura, MD*, Manami Uechi, MD*, Prof Theo Vos, PhD*, Haidong Wang, PhD*, Prof Manami Inoue, MD, Prof Christopher J L Murray, DPhil, Prof Kenji Shibuya, Population health and regional variations of disease burden in Japan, 1990–2015: a systematic subnational analysis for the Global Burden of Disease Study 2015. DOI: http://dx.doi.org/10.1016/S0140-6736(17)31544-1
- Ministry of Health and Labour and Welfare. Overview of report on public health admministration and services (practicing health professionals) in 2014 [Japanese]. ((accessed April 20, 2017).)
http://www.mhlw.go.jp/toukei/saikin/hw/eisei/14/
Date: 2015 - WHO. World Health Statistics 2015. World Health Organization, Geneva; 2015
- Vital, Health and Social Statistics Office. Vital statistics [Japanese]. ((accessed April 20, 2017).)
http://www.mhlw.go.jp/toukei/list/811-a.html - National Police Agency. Damage situation and police countermeasures associated with 2011 Tohoku district—off the Pacific Ocean Earthquake. National Police Agency, Tokyo; 2016
- Miyata, H, Ezoe, S, Hori, M et al. Japan’s vision for health care in 2035. Lancet. 2015; 385: 2549–2555
- Reich, MR and Shibuya, K. The future of Japan’s health system—sustaining good health with equity at low cost. N Engl J Med. 2015; 373: 1793–1797
【健康格差 関連記事】
- ネットワーク格差が機会の格差、健康格差、収入格差を生む!?|貧困や社会の不平等を減らすには、いかにネットワークにつないでいくかが重要!
- #健康格差 は収入・学歴などが要因?|WHO、社会的・経済的な格差が健康の格差を生んでいる
- #健康格差 とは|所得や学歴など社会経済的な地位が低いと不健康が多くなる!?
- 国民皆保険による医療、医師の半数「持続不能」|「#健康格差」を広げないために私たちができること
- 「所得」「地域」「雇用形態」「家族構成」の4つが「#健康格差」の要因|#NHKスペシャル
- 親の教育歴が低い家庭の子どもほど未就学児の虫歯治療経験が高くなっている|東北大学【#健康格差】
- 「所得と生活習慣等に関する状況」のグラフから見えてくるもの|厚生労働省調査
- 豊かさと健康水準は直接相関せず、国内格差が影響=研究|英ケンブリッジ大学
P.S.
Tanaka H, Toyokawa S, Tamiya N, et al Changes in mortality inequalities across occupations in Japan: a national register based study of absolute and relative measures, 1980-2010 BMJ Open 2017;7:e015764. doi: 10.1136/bmjopen-2016-015764
職業間における格差が広がっている研究もあります。
【関連記事】
