【目次】
■国民皆保険による医療、医師の半数「持続不能」|健康格差を広げないために私たちができること
by Compassion Connect(画像:Creative Commons)
(2017/6/30、日本経済新聞)
日本経済新聞社などが実施したアンケート調査によれば、医師の半数が国民皆保険による医療が「持続不能」と答えているそうです。
最近ではよく「健康格差」について取り上げられています。
健康格差とは、所得や学歴など社会的・経済的な地位が低いと不健康が多くなるといわれている格差のことです。
日本でも注目されている「健康格差」ですが、日本と欧米との大きな違いは、日本は国民皆保険制度を採用しているため、欧米ほど健康格差はないといえるでしょう。
しかし、今回取り上げたニュースによれば、将来的には、健康格差は日本でも問題となるかもしれません。
「成り上がり」は死亡率が高い?
(2009/8/11、プレジデント)
日本は皆保険制度を採用しているため、まだ健康格差はあまり顕在化していない。
しかし、低所得者の場合、家計に占める医療費の比率が高くなり、医療サービスを受けにくくなりがちとなるうえ、国民健康保険料の納入が滞っている人も増えているという現状があり、すでに格差の芽が出始めている。
2015年度の医療費は41.5兆円|高齢化や抗がん剤などの高額な新薬が増えているによれば、2015年度の医療費は昨年度に比べて3.8%増えて、41.5兆円となったそうです。
その理由としては、高齢化や抗がん剤などの高額な新薬が増えていることにあり、今後も医療費は増えていく予想がされているそうです。
【関連記事】
●高齢化
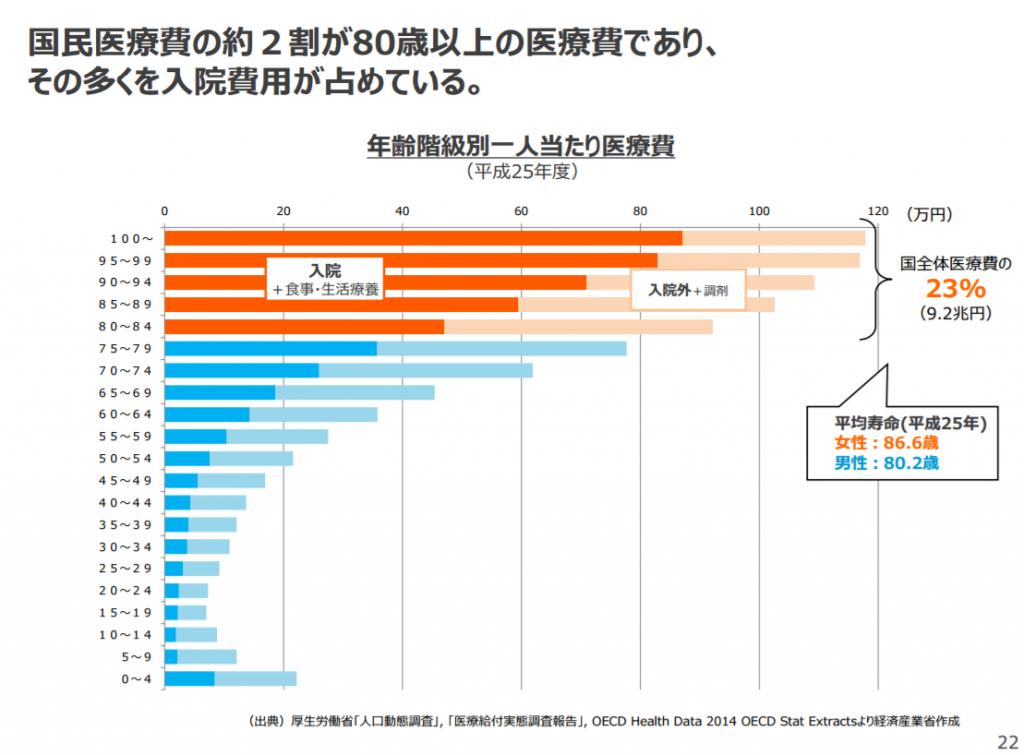
参考画像:不安な個人、立ちすくむ国家~モデル無き時代をどう前向きに生き抜くか~|経済産業省PDF
厚生労働省「人口動態調査」, 「医療給付実態調査報告」, OECD Health Data 2014 OECD Stat Extractsによれば、国全体医療費の23%(9.2兆円)が80歳以上の医療費であり、その多くを入院費用が占めているそうです。
●薬剤費の急増
(2016/9/14、読売新聞)
特に調剤は前年度から6800億円(9・4%)増と大幅に伸びており、厚労省は「C型肝炎の治療薬など高額薬剤の使用が増えたことが全体を押し上げた」と分析している。
薬剤費の急増の理由の一つに「薬の飲み忘れ問題」と「高齢者の薬のもらい過ぎ問題」が隠されているのではないでしょうか。
■薬の飲み忘れ問題
高齢者宅には年475億円分の残薬(飲み残し・飲み忘れの薬)がある!?|解決する4つの方法によれば、厚労省がまとめた75歳以上の患者の薬剤費から推計すると、残薬の年総額は475億円になるそうです。
糖尿病患者の治療継続は半数にとどまるによれば、糖尿病の合併症に不安を感じ、糖尿病の治療の重要性を認識していても、治療を継続できている人は半数なのだそうです。
【関連記事】
脳梗塞患者向けの薬の飲み忘れを知らせる「IoTピルケース」と専用アプリの開発へ|大塚製薬・NECによれば、脳梗塞の患者の場合、薬をうっかり飲み忘れたり、自己判断で止めたりすると、服薬率が半年で約5割まで下がる――という研究結果があり、服薬の継続が課題になっているそうです。
どんなに治療が大事だと認識していても、何らかの理由で治療が継続できないことがあることで、処方された薬を適切に服用できずに、その結果、症状が悪化して薬が増えてしまい、また、その薬を飲み残してしまい、症状が更に悪くなっていく悪循環に陥ってしまうこともあるようです。
【関連記事】
- アプリと薬剤ケースによる服薬忘れ防止システム「FLIXY」
- 薬を飲むタイミングを通知するボトルを開発するADHERETECH
- PILLPACKは人の習慣を活用して薬の飲み忘れを防ぐリマインダーアプリを開発中
- 服薬支援ロボ+介護健診ネットワークの連携で高齢者の服薬管理の改善が期待される
- 「薬の飲み忘れ」を根本から解決!複数の薬を異なる速度で自在に放出できるゲルの開発に成功|東京農工大学
■「高齢者の薬のもらい過ぎ問題」
なぜ高齢者の薬のもらい過ぎという問題が起きるのか?によれば、次のような理由で高齢者の薬のもらい過ぎという問題が起きています。
- 高齢者になると複数の病気にかかることが多い
- 複数の医療機関・複数の薬局にかかる
- 薬剤師は「お薬手帳」で患者がどんな薬を飲んでいるか把握するが、薬の重複がわかっても、薬の整理までは手が及ばない
- 医療機関に問い合わせてもすぐに返事がもらえず、患者を待たせないため、処方箋通りに薬を渡せばよいと考える薬剤師がまだ多い
- 薬の情報が、医師や薬剤師間で共有されていない
例えば、認知症の人への薬の提供方法の問題について考える|認知機能が低下すると、たくさんの薬が出ると、飲まない、飲めないことが起こるによれば、認知症になると、飲む必要がある薬も認知機能の低下によって、飲まない・飲めないということが起こり、処方された薬を適切に服用できずに、その結果、症状が悪化して薬が増えてしまい、また、その薬を飲み残してしまい、症状が更に悪くなっていく悪循環に陥ってしまうこともあるようです。
個人と服薬情報をかかりつけ医・かかりつけ薬剤師が見れるようにすることができれば、高齢者の薬のもらい過ぎ問題の解決につながり、服薬忘れの防止につながるのではないでしょうか。
【関連記事】
■まとめ
今後医療費の増大が見込まれます。
そのためにも「薬の飲み忘れ問題」と「高齢者の薬のもらい過ぎ問題」を解決する必要があります。
服薬防止システム(いま注目のIotを利用して、アプリや薬剤ケース・ボトルを連動させて薬を飲むタイミングを通知するシステム)や自動的に薬を投与するインプラントなどのテクノロジーで解決するアプローチが考えられますし、また、個人の服薬情報をかかりつけ医・かかりつけ薬剤師が共有にすることができれば、薬の飲み忘れともらい過ぎの両方を解決することにつながるのではないでしょうか。
もう一つ考えられるのは、予防医療・予防医学・予測医療といった考え方です。
がん検診といった予防医療・予防医学に取り組んでいくことは医療費の削減するためにも今後重要になっていくと考えられますし、また、QOL(生活の質)の向上といった間接的なコスト削減も期待できると考えられます。
積極的に計画・実行する人はがん・脳卒中・心筋梗塞の死亡リスクが低い|国立がん研究センターで紹介した国立がん研究センターによれば、日常的な出来事に対して、積極的に解決するための計画を立て、実行する「対処型」の行動をとる人は、そうでない人に比べて、がんで死亡するリスクが15%低く、また、脳卒中リスクが15%低く、脳卒中や心筋梗塞などで死亡するリスクが26%低いという結果が出たそうです。
その理由としては、日常的な出来事に対して、積極的に解決するための計画を立て、実行する「対処型」の人は、がん検診や健康診断を受診するため、病気の早期発見につながり、病気による死亡リスクが低下して可能性があるようです。
つまり、定期検診などの予防医学・予防医療を導入するということは、病気による死亡リスクが減少し、医療費の削減にもつながるということです。
そして、この医療費増大の問題を解決するにあたって、「社会的インパクト投資(ソーシャルインパクトボンド、SIB)」という障がい者支援や低所得者(貧困)支援、難民、失業、引きこもりの人の就労支援などの社会問題の解決と収益の両立を目指す社会貢献型の投資を活用すればいいのではないでしょうか。
例えば、福岡県大川市の高齢者施設では、学習教材を使っての認知症予防への取り組みに社会的インパクト投資が使えるのかの実証実験として、高齢者100人が参加して、5か月間実験したそうです。
実験に参加した多くの高齢者の要介護度が下がり、公的介護費用が削減するという結果になったそうです。
【参考リンク】
- ヘルスケア分野におけるソーシャルインパクトボンドの導入可能性について|PDF(経済産業省 商務情報政策局ヘルスケア産業課)
みんなが安心して過ごせる社会にするためにどのようなことができるのか、みんなで考えてみましょう。
【健康格差 関連記事】
続きを読む 国民皆保険による医療、医師の半数「持続不能」|「#健康格差」を広げないために私たちができること

