> 健康・美容チェック > 睡眠不足 > 1日あたりの睡眠時間が7.5時間を切ると、脳卒中や心臓発作などの心血管疾患のリスクが、33%高まる|自治医大
■1日あたりの睡眠時間が7.5時間を切ると、脳卒中や心臓発作などの心血管疾患のリスクが、33%高まる|自治医大
by Erika Thorsen(画像:Creative Commons)
(2008/11/11、AFPBB)
睡眠不足は心臓病リスクを高めるとする自治医科大学(Jichi Medical University)による研究結果が10日、米国医学会の機関誌「Archives of Internal Medicine」に発表された。
自治医科大学の研究によれば、高血圧と診断された人で、睡眠時間と心血管疾患の発症頻度を観察したところ、睡眠時間が短いと心臓病が発症しやすい傾向にあるようです。
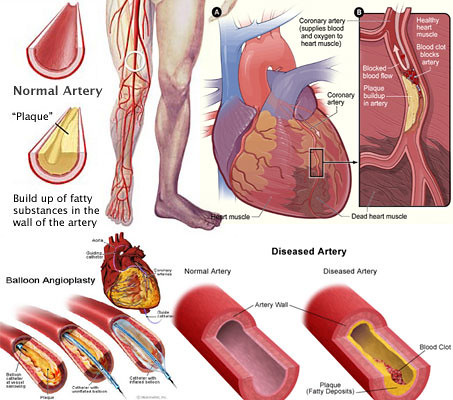
こうしたことから自治医大の研究論文は、1日あたりの睡眠時間が7.5時間を切ると、脳卒中や心臓発作などの心血管疾患のリスクが、33%高まると結論付けている。
一日の睡眠時間が7.5時間を切ると、心血管リスクが33%高まることから、適度な睡眠時間を確保することが健康にとってよいと考えられます。
これまでの研究で、睡眠不足は、肥満や糖尿病のほか、心血管疾患の危険因子となる夜間の高血圧、睡眠時無呼吸症などを誘発する傾向があることがわかっている。
睡眠不足が健康に与える影響は大きいようです。
きちんとした睡眠をとって、病気を予防し、健康になりましょう。
→ 睡眠不足・質の良い睡眠をとる方法 についてくわしくはこちら
■睡眠と高血圧の関係
【追記(2016/12/6)】
睡眠時無呼吸症候群 高血圧、心疾患の原因にもによれば、睡眠時無呼吸症候群(SAS)の患者は眠りが浅く、夜でも日中に働くべき交感神経が活動を続け、体を活性化させるホルモンが分泌された状態が続いているため、血圧が上がり、無呼吸による低酸素状態も重なって、心臓などに負担がかかり、心筋梗塞などのリスクが高まると考えられています。
SAS(睡眠時無呼吸症候群)の治療を行なうと、ナースコールの回数が減る!?で紹介したトーマスジェファーソン大学の研究によれば、入院患者の睡眠時無呼吸症候群(SAS)の治療を行なうと、急激な血圧変化などが改善されることによって、ナースコールの回数が減るそうです。
第9回日本心臓財団メディアワークショップ「睡眠時無呼吸症候群(SAS)」|日本心臓財団
SAS患者は、外来血圧が低くても、夜間や早朝の血圧が高い夜間高血圧あるいは早朝高血圧を呈している可能性がある。
高血圧患者の血圧の日内変動を追った研究結果によると、多くは夜間に最も血圧が低くなるdipperの傾向を有している。しかし、なかには夜間でも血圧が下がらないnon dipperや、逆に夜間に血圧が上昇するriserの患者もみられる。このうち、non dipperとriserはSASと関連していると考えられている。
これらの患者には、心イベントや脳卒中のリスクが高い傾向がある。自治医科大学で行った研究結果では、riserの患者はそれ以外の患者よりも心イベント発生率が約6倍、脳卒中発生率が約2倍になることが示されている(図3)。
(2009/3/22、日経メディカル)
心イベントは、死亡または緊急カテーテル検査を実施、4日以上の入院を要した急性冠症候群(ACS)、不安定狭心症、急性心筋梗塞とし、心血管イベントは、心イベントに加え、同じく死亡または4日以上の入院を要したくも膜下出血、脳梗塞、脳卒中、急性下肢動脈閉塞症、解離性大動脈瘤とした。
睡眠時無呼吸症候群(SAS)の患者は夜間高血圧や早朝高血圧である可能性があり、これらの患者には、心イベントや脳卒中のリスクが高い傾向にあるそうです。
【関連記事】
SAS患者に心血管系イベントが起こるメカニズムは、気道閉塞がもたらす低酸素状態による交感神経活性の亢進や、心臓・胸部大動脈への陰圧負荷の増大などが原因となっている。
糖尿病治療と一緒に不眠治療を行うことで、糖尿病が改善し、血管障害を予防できる可能性がある!?|大阪市立大で紹介した大阪市立大の稲葉雅章教授らのグループによれば、糖尿病治療と一緒に不眠治療を行うことで、糖尿病が改善し、血管障害(血糖値・動脈硬化)を予防できる可能性があるそうです。
睡眠障害のある患者は、糖尿病・高血圧・動脈硬化になりやすい?によれば、睡眠障害がある患者は、頚動脈の内壁が分厚くなって血管が狭まっており、動脈硬化を進行させるリスクが高まっていることも明らかになっているそうです。
大阪市立大学の稲葉教授らはこれまでの研究で、糖尿病患者の睡眠障害が心筋梗塞や脳卒中を引き起こす早朝の高血圧や血糖値の上昇などにつながることも突き止めていることから、高血圧と診断された人は、心血管疾患リスクを下げるためにも、睡眠時無呼吸症候群の治療を行うことが必要なのかもしれません。
→ 睡眠時無呼吸症候群(SAS)の症状・原因・検査・治療法 について詳しくはこちら
【参考リンク】
続きを読む 1日あたりの睡眠時間が7.5時間を切ると、脳卒中や心臓発作などの心血管疾患のリスクが、33%高まる|自治医大