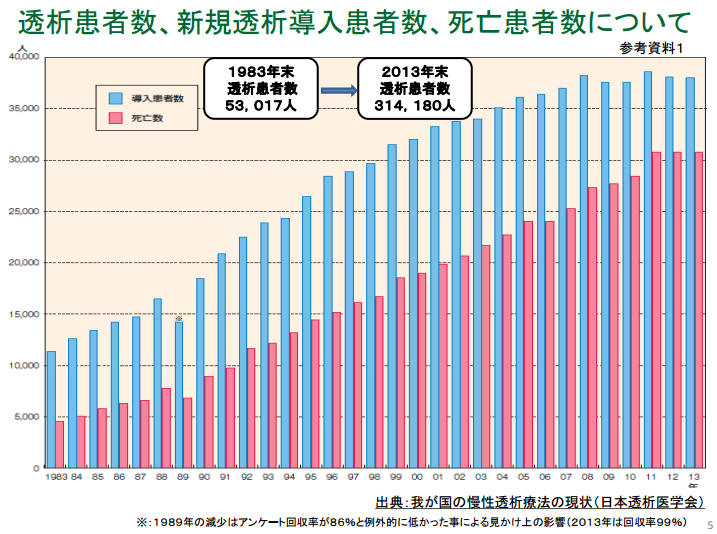
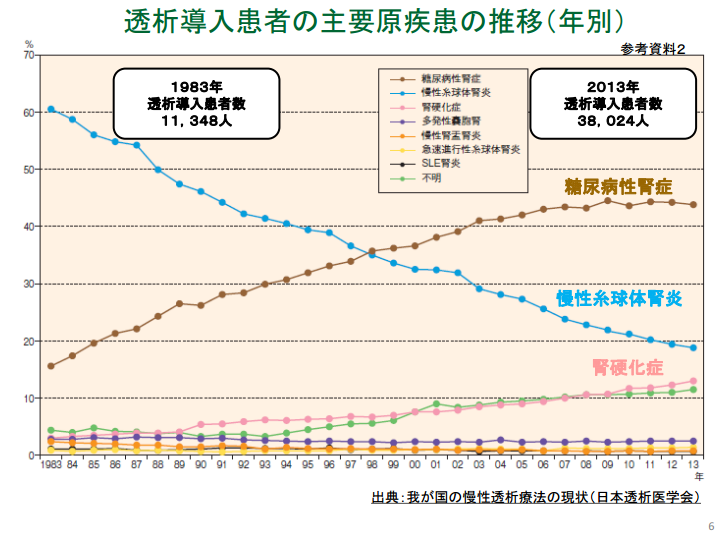
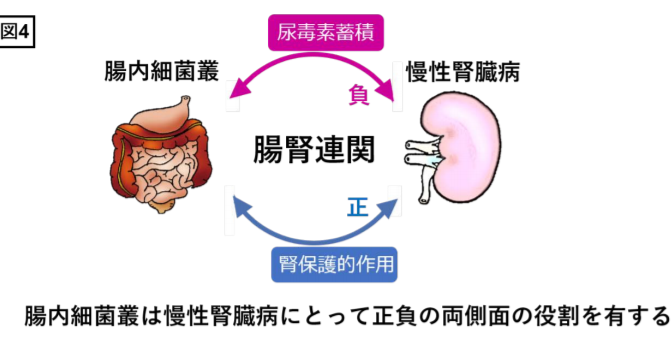
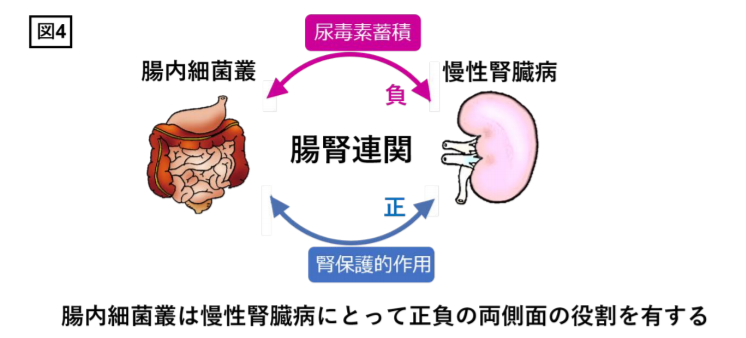
ウォータールー大学の研究によれば、ナトリウムの摂取量を減らすよりも、食事中のカリウムとナトリウムの摂取量の比率を増やすことの方が血圧を下げるのに効果的かもしれないそうです。
高血圧は世界中で成人の30%以上に影響を与え、冠動脈疾患、脳卒中、慢性腎臓病、心不全、認知症などの重大な疾患の主要な原因です。
ナトリウム(Na⁺)の過剰摂取は血圧上昇の要因として知られていますが、カリウム(K⁺)は逆に血圧を下げる効果があります。
今回の研究で分かったことははこちら。
●Na⁺の過剰摂取は血圧を上昇させるが、K⁺の摂取は腎臓でのナトリウム利尿作用(Na⁺排泄促進)とカリウム利尿作用(K⁺排泄促進)を介して血圧を低下させる。
●モデルシミュレーションによると、K⁺摂取を増やす(例:バナナ、ブロッコリー、ほうれん草、アボカドなどのK⁺豊富な食品の摂取)は、単にNa⁺摂取を減らすよりも血圧低下に効果的。
●高Na⁺摂取と高K⁺摂取を組み合わせた場合でも、K⁺の効果により血圧は大幅に低下。
●女性(特に閉経前)は、腎臓のトランスポーター(腎臓の尿細管でNa⁺やK⁺の再吸収・排泄を調節するタンパク質)の存在パターンが異なるため、高Na⁺摂取による血圧上昇が男性よりも抑制的。
●男性は高血圧のリスクが高いが、K⁺とNa⁺の摂取比率を増やすことに対してより強い血圧低下反応を示す。これは、男性の腎交感神経活動やRAAS活性(血圧と体液量を調節するホルモンシステム。Na⁺保持を促進し、血圧を上昇させる。)が女性より高いためと考えられる。
つまり、今回の研究によれば、高血圧を予防するためには、ナトリウムを制限するだけよりも、バナナやブロッコリーなどのカリウムが豊富な食品を摂取することが血圧をコントロールするのに役立つということです。
また、今回の研究は性差があることを意識した高血圧の個別化医療の研究としても重要な結果と言えます。
【参考リンク】
- High blood pressure? Eat more bananas(2025年4月14日、ウォータールー大学)
- Stadt M, Layton AT. Modulation of blood pressure by dietary potassium and sodium: sex differences and modeling analysis. Am J Physiol Renal Physiol. 2025 Mar 1;328(3):F406-F417. doi: 10.1152/ajprenal.00222.2024. Epub 2024 Oct 24. PMID: 39447116.
■まとめ
塩分(ナトリウム)の多少に関わらず、カリウムの量が少ないと高血圧になりやすい!?で紹介した韓国の翰林大学校医科大学を含む研究グループによれば、ナトリウムの多い少ないに限らず、カリウムの量が少ないと高血圧のリスクが20%高かったことがわかったそうです。
高血圧を予防・改善する食事療法「DASH(ダッシュ)食」とは?増やす食品・減らす食べ物によれば、DASH食とは、米国立保健研究所などが提唱している高血圧患者のための食事療法のことで、簡単に言えば、1 野菜・果物・低脂肪の乳製品を充分摂る、2 肉類および砂糖を減らす、という食事をすることです。
カリウム・カルシウム・マグネシウム・食物繊維には、増えすぎた塩分を効率よく体外へ排出させる効果があります。
カリウムは、血液での濾過装置である腎臓に作用すると考えられており、余分な塩分をより多く体外へ排出すると考えられています。
つまり、高血圧の予防には減塩にばかりファーカスしがちですが、塩分を体外に排出する仕組みをうまく利用すれば、より効果的に高血圧が予防できるということなんですね。
→ 高血圧の症状・食事・数値・予防・原因・対策 について詳しくはこちら