■予防医学・予防医療を早く進めるためには、医師・医療機関に対するインセンティブの仕組みを変える必要がある!
by Vic(画像:Creative Commons)
このブログでは「予防医学」に関心をもって取り上げてきました。
【関連記事】
- ザッカーバーグ夫妻、人類の病気を予防・治療するプロジェクトで30億ドルを投資
- 予防医療が広がることで、自分の健康状態を天気予報を見るようにダッシュボードで見て予測できるような未来になる!?
- 血行状態が映る「魔法の鏡」開発|将来的には自律神経指標に基づく未病対策が目的|東北大学
- APPLE HEART STUDY|APPLE WATCHの心拍センサーを使って心房細動を通知するアプリ スタンフォード大学と提携
- 【未来予測】遺伝子検査+健康・医学関連情報を詳しく書き込んだ家系図を作る方法で自分自身の健康を守る|#遺伝子は変えられる
- 健康ゴールド免許|定期検診などの予防医療を導入することで、病気による死亡リスクが減少し、医療費の削減にもつながる
- ヘルスケア分野におけるソーシャル・インパクト・ボンド(SBI)とは?|福岡県大川市の認知症予防の実証実験|神戸市の糖尿病性腎症等の重症化予防事業|八王子市における大腸がん検診受診率・精密検査受診率向上事業
なぜ予防医学に関心を持ったのかは、病気になる前に予防治療を行なうほうが治る確率も、治療にかかる費用も少ないと考えたからです。
【関連記事】
国民皆保険による医療、医師の半数「持続不能」|「#健康格差」を広げないために私たちができることで紹介した日本経済新聞社などが実施したアンケート調査によれば、医師の半数が国民皆保険による医療が「持続不能」と答えているそうです。
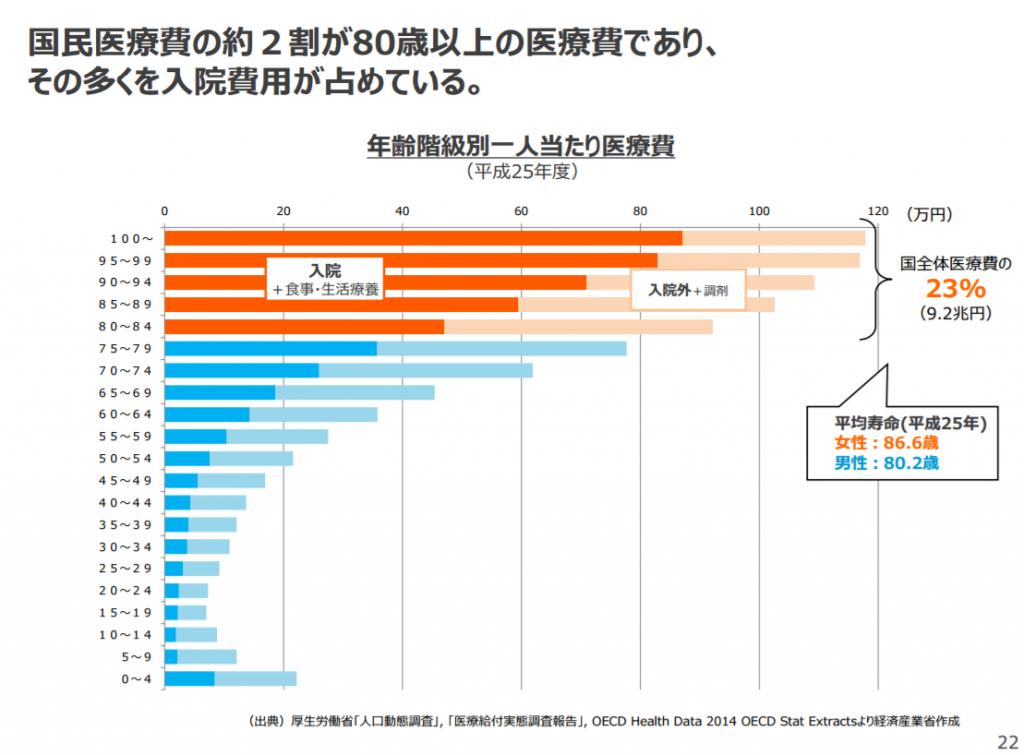
参考画像:不安な個人、立ちすくむ国家~モデル無き時代をどう前向きに生き抜くか~|経済産業省PDF
健康保険組合の4分の1超が2025年度に解散危機を迎える試算ー健保連|改善するために必要な2つのプランで紹介した厚生労働省「人口動態調査」, 「医療給付実態調査報告」, OECD Health Data 2014 OECD Stat Extractsによれば、国全体医療費の23%(9.2兆円)が80歳以上の医療費であり、その多くを入院費用が占めているそうです。
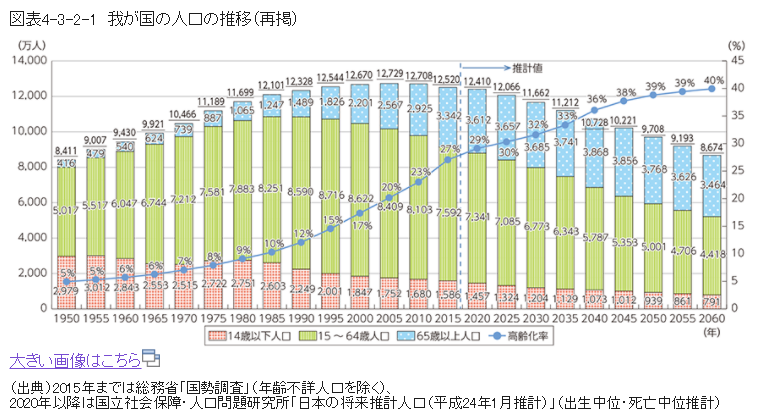
参考画像:少子高齢化の進行と人口減少社会の到来|平成28年版情報通信白書|総務省スクリーンショット
つまり、高齢化は今後も進んでいき、医療費の増大が見込まれることから、財政が悪化していく傾向は変わりないでしょう。
この状況を変えるためにも、大きく舵を切る必要があるのではないでしょうか?
そのプランとしては2つあり、1つは、現役世代は予防医療・予防医学・予測医療に変えていくということ、もう一つは、高齢者がフレイルの段階で、適切な介入・支援を行なうことです。
フレイルについてはこちら → 「フレイル(高齢者の虚弱)」の段階で対策を行ない、要介護状態の高齢者を減らそう!|厚生労働省
健康保険組合の4分の1超が2025年度に解散危機を迎える試算ー健保連|改善するために必要な2つのプランで紹介した在日米国商工会議所(ACCJ:The American Chamber of Commerce in Japan)と欧州ビジネス協会(EBC:European Business Council in Japan)は、持続的な経済成長を促すことを目的に、健康寿命を延ばし病気による経済的負担を軽減するための政策を提言した「ACCJ-EBC医療政策白書2017年版」を共同で発表し、病気の予防や早期発見、早期治療を柱とする「予防型医療」への転換の重要性を訴えています。
例えば、がん検診といった予防医療・予防医学に取り組んでいくことは医療費の削減するためにも今後重要になっていくと考えられますし、また、QOL(生活の質)の向上といった間接的なコスト削減も期待できると考えられます。
積極的に計画・実行する人はがん・脳卒中・心筋梗塞の死亡リスクが低い|国立がん研究センターで紹介した国立がん研究センターによれば、日常的な出来事に対して、積極的に解決するための計画を立て、実行する「対処型」の行動をとる人は、そうでない人に比べて、がんで死亡するリスクが15%低く、また、脳卒中リスクが15%低く、脳卒中や心筋梗塞などで死亡するリスクが26%低いという結果が出たそうです。
その理由としては、日常的な出来事に対して、積極的に解決するための計画を立て、実行する「対処型」の人は、がん検診や健康診断を受診するため、病気の早期発見につながり、病気による死亡リスクが低下して可能性があるようです。
つまり、定期検診などの予防医学・予防医療を導入するということは、病気による死亡リスクが減少し、医療費の削減にもつながるということです。
このように書くと「なぜ予防医療にシフトしていかないのか」と疑問に思いますよね。
しかし、予防医療を進めていくためには重大な課題があります。
それは、病気の予防には医療費が支払われないことです。
郵便番号のほうが遺伝子よりも健康に影響する?|「病気の上流を診る医療」|TEDで紹介したTED Talkで話すリシ・マンチャンダは、医師の仕事は患者の症状を治療するだけでなく、病気の根本原因を突き止めることであり、現在の医療システムの考え方を変えて、医師たちに「上流で起こる」要因、例えば栄養価に乏しい食事、過酷な仕事、新鮮な空気の不足などといった私達が生活をして、働き、食事や睡眠を取り、学び、遊ぶ、私達の生活の大半を過ごす場所を改善することによって、病気を未然に防ぐことを呼びかけています。
リシ・マンチャンダ at TEDSalon NY2014 病気の上流を診る医療(August 2014、TED)
多くの医師や医療機関も生活習慣・環境を見直して病気を予防することの重要性は十分承知のはずです。
しかし、病気の治療に比べて病気の予防に対する医師たちのインセンティブ(報酬)が足りないという問題があり、取り組むのが難しいのです。
どんなに病気の予防に取り組みことが大事だと思っても、医療従事者(医師や看護師など)を養い、医療機関も生活し、経営を行なっていかなくてはなりませんので、現状では予防ではなく治療を選択せざるを得ないのです。
つまり、「病気の上流を診る医療」を実現するためには、病気の予防につながる医療を行った医師や病院・医療機関にこれまでの医療費の代わりになるインセンティブ(例えば「予防医療費」)が得られる仕組みを作り上げる必要があります。
最近では、健康増進型保険のように健康的なライフスタイルの人に対してメリットがある仕組みができつつあります。
ただ、医師や医療機関に対しては病気の予防に対するインセンティブがないため、このままでは予防医療の歩みは遅いままでしょう。
もちろん、31歳で横浜市立大学の教授となった武部貴則教授が取り組む「広告医学」とは?|なぜ「広告医学」が必要なの?|「広告医学」の例のように、予防医学に取り組んでいる方もいらっしゃることは忘れてはいません。
しかし、もっと早く予防医学の社会に進むためには、医師や医療機関が予防医学に取り組むことのほうが得をする仕組みを作る必要があるということです。
「健康になりたければ病院を減らせ」の因果関係について考えてみた|#AIに聞いてみた どうすんのよ!?ニッポン|#NHKスペシャルでは、病院の数を減らすと、病気にならないように予防医療への関心が高まり、病気になる一歩前の段階の未病の段階で治療が行われるようになって、病気による死亡リスクが低下し、健康になるのではないかという仮説を考えましたが、医療機関自身が予防医療に熱心に取り組めば、「健康になりたければ病院を増やせ」という結果に変わるかもしれません。
予防医療に対するプロダクトやサービスに対する取り組みには、少しずつその兆しが見えてきています。
例えば、スマートスピーカーを活用して、日ごろと声の様子が違うことを認識して、病気を早めに察知する仕組みができるようになるのではないでしょうか?
【関連記事】
- スマートスピーカー×音声分析サービス×AIを活用した病気診断支援システムで予防医療【#HEALTHTECH】【#未来予測】
- 【未来ビジョン】今後「生命保険業界の未来」はどうなる?|遠隔医療・予防医療・個人情報を一カ所に集約するサービス
例えば、体型計測できるスーツを活用して、病気のシグナルを発信するようになるかもしれません。
【関連記事】
また、検索の質問履歴からすい臓がん早期発見につながる方法|マイクロソフトの研究者らのように、検索の質問履歴から病気のシグナルを発見する仕組みも考えられています。
私たちにとっては、健康や病気が気になると検索をするものですが、それが病気になってからではなく、病気になる前のより早い段階で予防医療に取り組むことができるようになるとよいのではないでしょうか?
そのためには、Googleの検索結果もより予防医療よりのアルゴリズムに変わっていくことが期待されます。
ただ、現状では医師や医療機関に対する予防医療へのインセンティブは低いため、検索結果を見たユーザーの意識は「治療」に向けられてしまいます。
医師や医療機関に対する予防医療のインセンティブを高めることができれば、予防医療に取り組むようになり、そして自然と検索結果が予防医療よりになり、人々の検索行動も”病気になってからではなく病気になる前に”と変わっていくようになるでしょう。
【関連記事】
予防医療にシフトしていくにあたっては、どのような基準にしたらよいかわからないというような問題も声も挙がることでしょう。
実際に、介護報酬での改善インセンティブで賛否分かれる|「要介護度の改善=自立支援の成果」には6割が否定的|『自立支援への改善インセンティブの導入』に対するケアマネジャーの意識調査結果によれば、介護に携わる人の気持ちを考えると、自立支援を目指すという方向性はよかったとしても、評価基準があいまいであることなど、介護事業者の実態と自立支援の評価制度・基準にギャップがあることにより、要介護度の改善を自立支援の成果ととらえることについては約6割が否定的という結果となりました。
ただ、今のままでは現在の医療制度は破たんしてしまいます。
すでに国民皆保険による医療は持続不能だと多くの医師たちから声が挙がっています。
予防医学に舵を切るタイミングは今なのです!
■最後に!
デジタルヘルスケア(HealthTech)サービスの市場規模予測(日本国内)|NRIhttps://t.co/ktx1nGmmku
✅HealthTechの日本国内市場は、2025年度には2,254億円の市場規模となり、そのうち約26%の580億円が5G関連になると予測
✅日本の社会課題「増大する社会保障費」→健康寿命を延ばす・予防医学 pic.twitter.com/rPLjBqIQYN— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) September 3, 2020
「風が吹けば桶屋が儲かる」的に予防医学にシフトしていくためのアイデアをまとめました。
1.企業・団体が病気の予防に取り組む製品・サービスを提供し始める
2.消費者自身が健康増進型サービスを積極的に利用する(企業などがそうしたサービスにシフトしていく)
3.投資家が病気の予防に取り組む製品・サービスを提供する企業・団体に投資する(人材・資金調達を含めて)
4.Googleの検索結果を予防医学を重視したアルゴリズムに変更する
5.国や地方自治体が病気の予防に取り組む製品・サービスを支援する
6.病気の予防を行なう医師・医療機関のとってのインセンティブを与える
7.病気の予防に対する研究・実践を医師・医療機関が行なう
【関連記事】
続きを読む 予防医学・予防医療を早く進めるためには、医師・医療機関に対するインセンティブの仕組みを変える必要がある!