> 健康・美容チェック > 腎臓 > 腎臓の病気 > 慢性腎臓病 > 透析治療が長くなると寝たきり・フレイルになる頻度が高くなる!その理由とは?仮説を考えてみた!
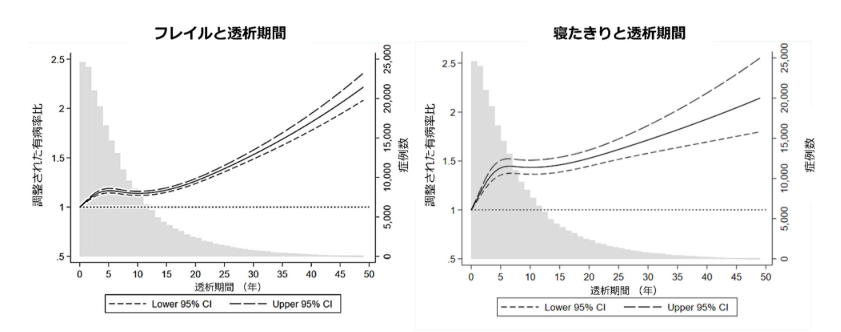
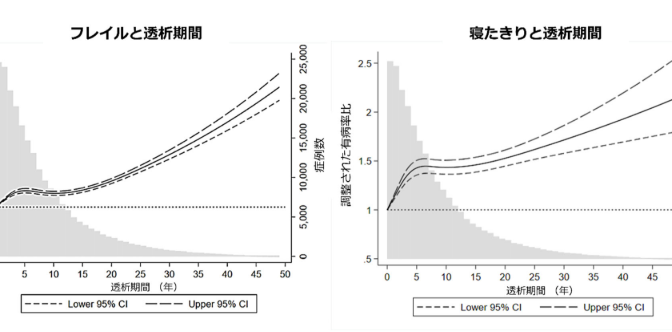
透析の治療期間とフレイルの関連を発⾒(2024/6/20、新潟大学、福島県立医科大学、九州医療科学大学、日本大学)によれば、糖尿病や高血圧などによって慢性腎臓病が進行すると透析治療が必要になりますが、透析患者の透析期間が長期になるほど、寝たきりや筋力などの低下により身体機能が衰えるフレイルの頻度が高くなることが示されました。
なぜ透析治療期間が長くなると寝たきりやフレイルの頻度が高くなるのでしょうか?
その前に腎臓について、透析治療について、慢性腎臓病について、フレイルについて簡単にまとめます。
■腎臓は臓器同士が連携するネットワークの要
腎臓は『肝腎連関』『心腎連関』『脳腎連関』『肺腎連関』など臓器同士が連携するネットワークの要|#NHKスペシャルで紹介した京都大学大学院医学研究科の柳田素子教授によれば、腎臓は、腎臓が悪くなると、他の臓器も悪くなり、他の臓器が病気になると、腎臓も悪くなるというように『心腎連関』『脳腎連関』『肺腎連関』『肝腎連関』など臓器同士が連携するネットワークの要となっているそうです。
以前、「腸腎連関」|腸内細菌叢のバランスをコントロールすることが慢性腎臓病の悪化を抑制するカギにによれば、腸管は腎臓と相互に影響を及ぼしているという「腸腎連関」の存在が近年明らかになりつつあることを紹介しました。
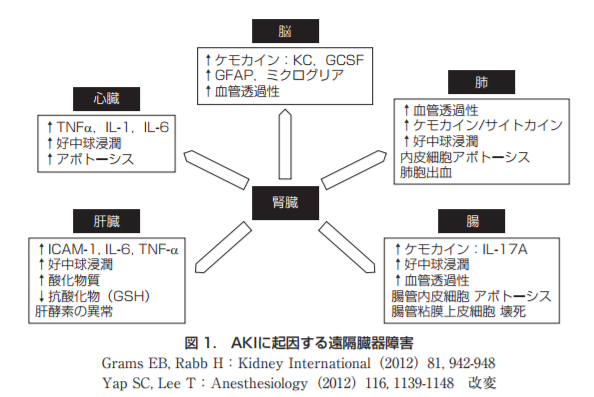
参考画像:急性腎障害と肺|Jstage|スクリーンショット
(2017/9/30、取材・文=NHKスペシャル「人体」取材班/編集=Yahoo!ニュース 特集編集部)
実際、心筋梗塞、脳卒中、高血圧、COPD(慢性閉塞性肺疾患)など、よく知られたさまざまな病気を悪化させる背景に、慢性腎臓病があることがわかってきた。
急性腎障害の早い段階で、酸化ストレスの抵抗性を高める薬を飲むことにより、慢性腎臓病の進行を抑制できる|東北大学によれば、急性心不全や手術(血管手術・腎移植)、細菌感染・敗血症、大出血により腎臓へ流れる血流が不安定になると、酸化ストレスが生まれ、急性腎障害(AKI:acute kidney injury)を起こします。
急性腎障害は、高血圧や糖尿病などの慢性疾患を伴う場合に、徐々に進行し、慢性腎臓病になります。
→ 慢性腎臓病(CKD)の症状・原因 について詳しくはこちら
心筋梗塞や脳卒中、高血圧、COPDなどの病気を悪化させる背景に、慢性腎臓病があるということですので、腎臓は健康を守るためのカギとなる臓器なんですね。
■透析治療の現状
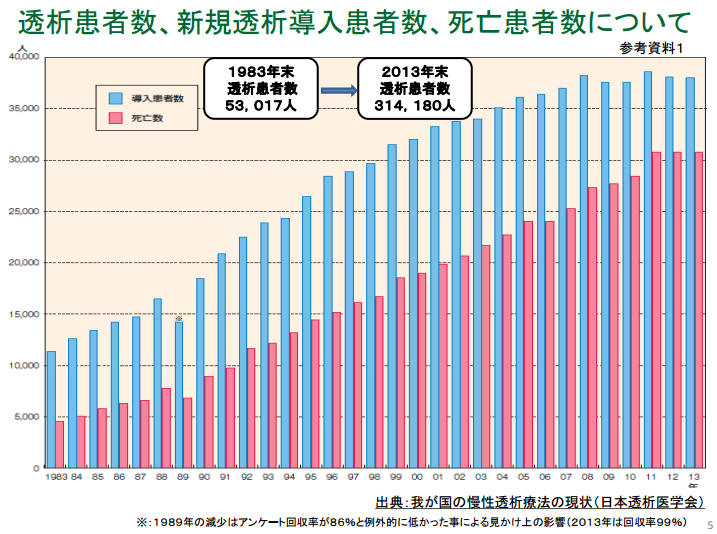
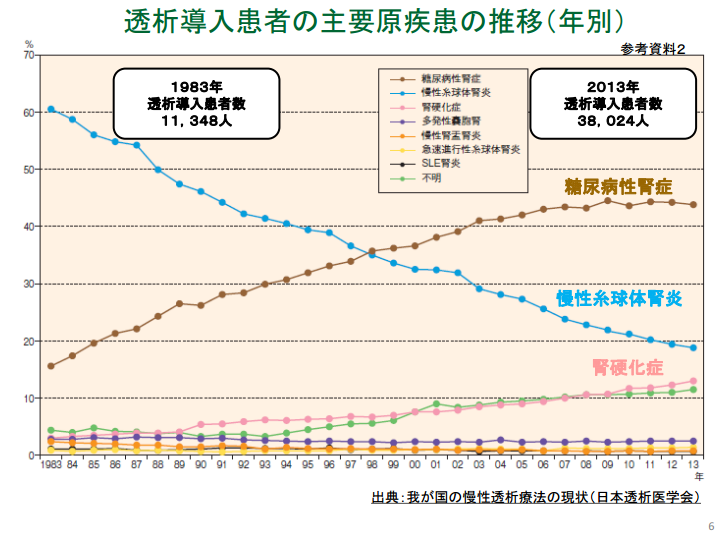
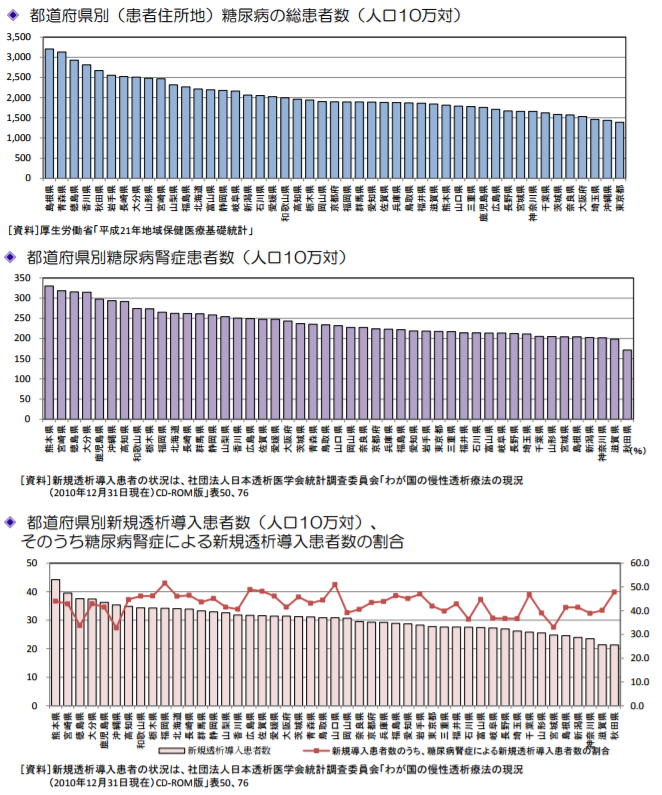
透析人口は32万448人|糖尿病腎症・慢性糸球体腎炎で全体の7割を占める|日本透析医学会
日本透析医学会によれば、2014年末現在の日本の透析人口は32万448人で、このうち透析の原因となる病気は糖尿病腎症が11万8,081人と最も多く、その次に慢性糸球体腎炎が9万6,970人と続き、糖尿病腎症と慢性糸球体腎炎の2つの疾患で透析人口の全体の7割を占める結果となっています。
参考画像:糖尿病・人工透析の現状(PDF)|厚生労働省
参考画像:糖尿病・人工透析の現状(PDF)|厚生労働省
人工透析減らせ、予備軍2500人を5年間徹底指導|厚生労働省によれば、糖尿病や腎炎、高血圧などで腎臓の働きが低下すると、血液中の老廃物や余分な水分を尿として体外に排出しにくくなります。
そのまま放置すれば生命の危険もあるため、健康時の1割程度になると、腎臓の働きを代行する人工透析が必要になります。
■成人の8人に1人の新国民病「慢性腎臓病」
【主治医が見つかる診療所】新国民病!慢性腎臓病|高血圧が慢性腎臓病の引き金になる!によれば、慢性腎臓病とは、慢性的にかかる腎臓病の総称のことで、糖尿病の合併症の一つである糖尿病性腎症や慢性糸球体腎炎(IgA腎症)、腎硬化症、膜性腎症など様々な病気が含まれています。
慢性腎臓病(chronic kidney disease;CKD)とは、簡単に言うと、腎臓の機能が60%未満に低下することを言います。
腎臓の機能が低下し、血液中の水分や老廃物のろ過機能が低下してしまい、症状が悪化すると、人工透析が必要となります。
慢性腎臓病は、自覚症状がほとんどなく、気付いた時には重症化してしまい、「サイレントキラー」とも呼ばれています。
慢性腎臓病の患者数は推定1330万人で、日本人の成人の実に8人に1人が患っていることから新国民病の一つともなっています。
慢性腎臓病を発症すると人工透析が必要になってしまうケースもあり、重症化する前に発見することが重要です。
慢性腎臓病の食事療法|東京女子医科大学病院によれば、慢性腎臓病では淡白制限が必要であり、日本腎臓学会のガイドラインでは、標準体重当たり0.6~0.7g/日が推奨されています。
たんぱく制限が必要な理由としては、腎機能が低下すると子宮体の呂か機能が落ちてきてしまうと考えられるため、その負担を軽減するためにたんぱく質制限を行ないます。
→ 慢性腎臓病 について詳しくはこちら
■フレイルとは?
「フレイル(高齢者の虚弱)」の段階で対策を行ない、要介護状態の高齢者を減らそう!|厚生労働省によれば、「フレイル」とは加齢とともに、心身の活力(例えば筋力や認知機能等)が低下し、生活機能障害、要介護状態、そして死亡などの危険性が高くなった状態で、厚生労働省によれば、多くの高齢者が中間的な段階(フレイル)を経て、徐々に要介護状態に陥るそうです。
たんぱく質摂取と骨格筋|たんぱく質の関与|フレイルティ及びサルコペニアと栄養の関連|高齢者|厚生労働省によれば、最近のコホート調査でも、たんぱく質摂取量が少ないことは3年後の筋力の低下と関連し、さらに高齢女性の3年間の観察で、たんぱく質摂取量が少ないとフレイルティの出現のリスクが増加することが確認されているそうです。
また、日本人の高齢女性の横断研究でもフレイルティの存在とたんぱく質摂取量との関連が明らかにされています。
■まとめ
なぜ透析治療期間が長くなると寝たきりやフレイルの頻度が高くなるのでしょうか?
たんぱく質の質と腎臓との関係によれば、
たんぱく質制限は CKD 患者に有益である一方,低栄養リスクの諸刃の剣でもある
とあります。
一つ考えられるのが透析治療と直接寝たきりやフレイルと関連しているのではなく、慢性腎臓病患者に行われるたんぱく制限が低栄養リスクを高めてしまい、それが寝たきりやフレイルの頻度を高くしている原因ではないかということ。
また、腎臓は臓器同士のネットワークの要であり、腎臓の機能が低下することによって、体の様々な臓器の機能も低下し、そのことがフレイルリスクを高める要因の一つになっているのではないでしょうか?
つまり、慢性腎臓病患者にとってはたんぱく質制限は有効ではあっても、その他の機能を低下させてしまう恐れもあるわけですから、総合的に見て治療を行っていく必要があるわけですね。
【関連記事】
- MCI(軽度認知障害)は女性の方が速く悪化し、腎機能の低下という特徴がみられる|東大教授の調査
- むくみ|なぜ腎機能が低下すると体がむくんでしまうのか?|腎臓の病気の症状
- 倦怠感|なぜ腎機能が低下すると疲れやすく、体がだるくなるのか?|腎臓の病気の症状
- 尿が泡立つ|なぜ腎機能が低下するとおしっこの泡立ちがなかなか消えなくなるのか?|腎臓の病気の症状
- 多尿|なぜ腎機能が低下すると尿(おしっこ)の量が増えるのか?|腎臓の病気の症状
- 頻尿|なぜ腎機能が低下すると尿(おしっこ)の回数が増えるのか?|腎臓の病気の症状
- なぜ腎機能が低下すると血尿が出るのか?|腎臓の病気の症状
- 1300万人の新国民病!隠れ腎臓病|ためしてガッテン(NHK)
- 透析患者数は32万448人|糖尿病腎症・慢性糸球体腎炎で全体の7割を占める|日本透析医学会
- 塩分の摂取を制限(減塩)|おすすめの健康的ライフスタイル10箇条