【目次】
■高齢者医薬品適正使用ガイドライン検討会で指針の骨子案をまとめる|厚生労働省
by e-Magine Art (画像:Creative Commons)
高齢者「薬漬け」適正指針 国が初 副作用の有害性明記
(2017/12/22、産経新聞)
このため指針案では「医療の質を向上させ、患者の健康に資すること」という目的を記載。高齢者が薬を服用することで生じる物忘れや目まい、失神など「有害事象」を列挙した。
安全性確保の観点から、単に薬の数を減らすのではなく、適正な処方内容への見直しが重要であることを明記。複数の医師にかかっている場合は「お薬手帳」を活用してかかりつけ薬剤師にチェックしてもらうことも念頭に、「医師、薬剤師、看護師などが一元的に情報を集約し、連携すること」とした。
厚生労働省は、高齢者への薬物療法の適正化を図るための高齢者医薬品適正使用ガイドラインの検討会にて、指針の骨子案をまとめました。
薬の数を減らすことを目的とするのではなく、適切な処方内容への見直しが重要であるとして、「お薬手帳」の活用によるかかりつけ薬剤師からのチェックや一元的に情報の集約を行ない、医師・薬剤師・看護師などの医療従事者が連携していくことを目指すようです。
厚労省WG 高齢者の医薬品適正使用の指針を了承 安全性からも減薬の流れ強まる
(2018/2/22、ミクスオンライン)
指針では、高齢者のふらつき・転倒や記憶障害などの原因に薬剤が存在する可能性を指摘し、医師や薬剤師に不適切な医薬品の中止や減量を考慮することを求めた。2018年度診療報酬改定では、保険薬局への評価として、医療機関と連携して6剤以上の内服薬を2種類以上減薬した場合に算定できる服用薬剤調整支援料を新設するなど、医療保険剤財政の観点からポリファーマシーにメスを入れた。
服用薬剤の多い75歳以上の高齢者の患者に、ふらつきや転倒、記憶障害など、薬剤が原因であるという疑わしい症状があれば、医薬品の中止や減量を考慮することを求めたそうです。
また、医療機関と連携して6剤以上の内服薬を2種類以上減薬した場合に算定できる服用薬剤調整支援料を新設するなどして、保険薬局へのインセンティブがあることによって、積極的に取り組んでもらえるような仕組みにしようとしていることがうかがえます。
【補足】ポリファーマシーとは
ポリファーマシー |日本ジェネリック製薬協会
多剤併用により、診療科が異なる場合などの複数の処方、アドヒアランスの低下などのさまざまな要因により、予測不可能な有害事象が起こる可能性が高くなります。
このようなポリファーマシーを防ぐため、病院などでは老年科担当薬剤師の設置、処方カスケードを減らすなどの対処をしています。また、外来患者が多い昨今では薬局での薬剤師の役割が重要となってきます。
多剤併用が必ずしも悪いわけではありませんが、高齢者になると多くの薬を併用することが多くなり、多剤併用により副作用など予測不可能な有害事象が起こる可能性が高いそうです。
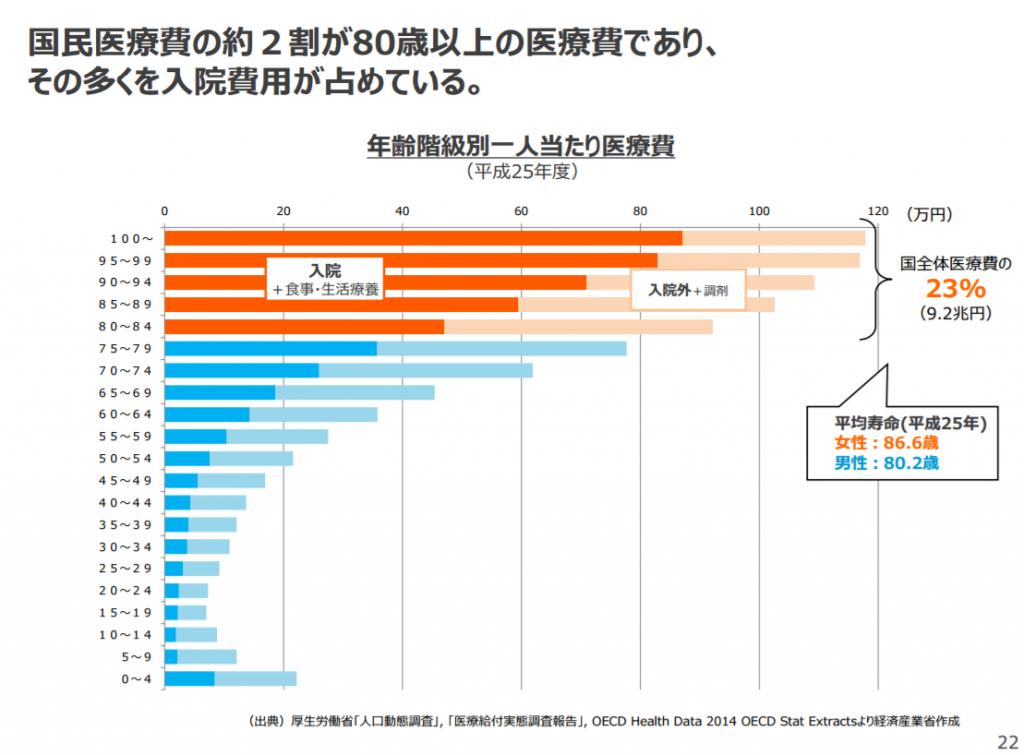
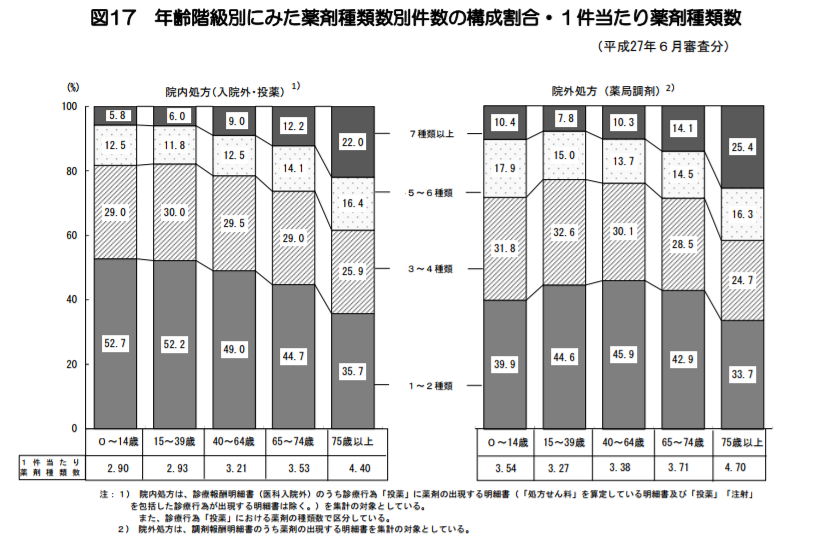
■高齢者の薬のもらい過ぎ問題 年齢階級別にみた薬剤種類数別件数の構成割合・1件当たり薬剤種類数|平成27年社会医療診療行為別統計の概況|厚生労働省 参考画像:平成27年(2015)社会医療診療行為別統計の概況 (2016/6/15、厚生労働省)|スクリーンショット
高齢者「薬漬け」適正指針 国が初 副作用の有害性明記
(2017/12/22、産経新聞)
厚労省によると、60歳を超えると高血圧や骨粗鬆(こつそしょう)症など複数の疾患を抱えることから、服用する薬の種類が増加し、75歳以上でさらに多くなる傾向にある。レセプト(診療報酬明細書)調査によると、70歳以上の患者で平均6種類以上服用している。
東京大などの患者調査では、薬を6種類以上服用している場合に副作用が出やすくなったりするケースが急増。転倒の発生頻度が2倍近くに増え、認知障害のリスクが増加するというデータもある。
なぜ高齢者の薬のもらい過ぎという問題が起きるのか? によれば、高齢者の薬のもらい過ぎが問題になっているそうです。
なぜ薬のもらいすぎという問題が起きるのでしょうか。
高齢者になると複数の病気にかかることが多い
複数の医療機関・複数の薬局にかかる
薬剤師は「お薬手帳」で患者がどんな薬を飲んでいるか把握するが、薬の重複がわかっても、薬の整理までは手が及ばない
医療機関に問い合わせてもすぐに返事がもらえず、患者を待たせないため、処方箋通りに薬を渡せばよいと考える薬剤師がまだ多い
薬の情報が、医師や薬剤師間で共有されていない
例えば、認知症の人への薬の提供方法の問題について考える|認知機能が低下すると、たくさんの薬が出ると、飲まない、飲めないことが起こる によれば、認知症になると、飲む必要がある薬も認知機能の低下によって、飲まない・飲めないということが起こり、処方された薬を適切に服用できずに、その結果、症状が悪化して薬が増えてしまい、また、その薬を飲み残してしまい、症状が更に悪くなっていく悪循環に陥ってしまうこともあるようです。
それではどのようにして高齢者の薬の適正使用を促す仕組みを作ることができるのでしょうか?
■高齢者の薬の適正使用を促す仕組みとは? ●お薬手帳
「お薬手帳」を避難時に持ち出すことの有効性が熊本地震で再確認 によれば、手帳を見て病名や薬の種類が分かり、適切な処置につながった反面、手帳がないために、どの薬を出すか判断が難しいケースがあったそうです。
●かかりつけの薬剤師
厚労省・武田審議官「高齢者の薬を“減らす”かかりつけ薬剤師、かかりつけ医の役割が論点に」
(2015/5/7、ミクスONLINE)
高齢化が進む中で、複数の疾患を合併し、多剤服用(ポリファーマシー)する患者が増加している。武田審議官は、ひとつの市の国保データから65歳以上の患者では10剤以上服用している患者が10%以上いるとのデータを提示。75歳を超えた後期高齢者ではさらにこの割合が増加すると説明した。
高齢者への不要な薬を減らすためには、かかりつけ薬剤師・薬局の役割が重要になる によれば、この問題を解決するためにも、薬の情報を一元管理するかかりつけの薬局・薬剤師を作ることが求められます。
●医師・薬剤師・看護師などの医療従事者が情報を共有し連携するシステム
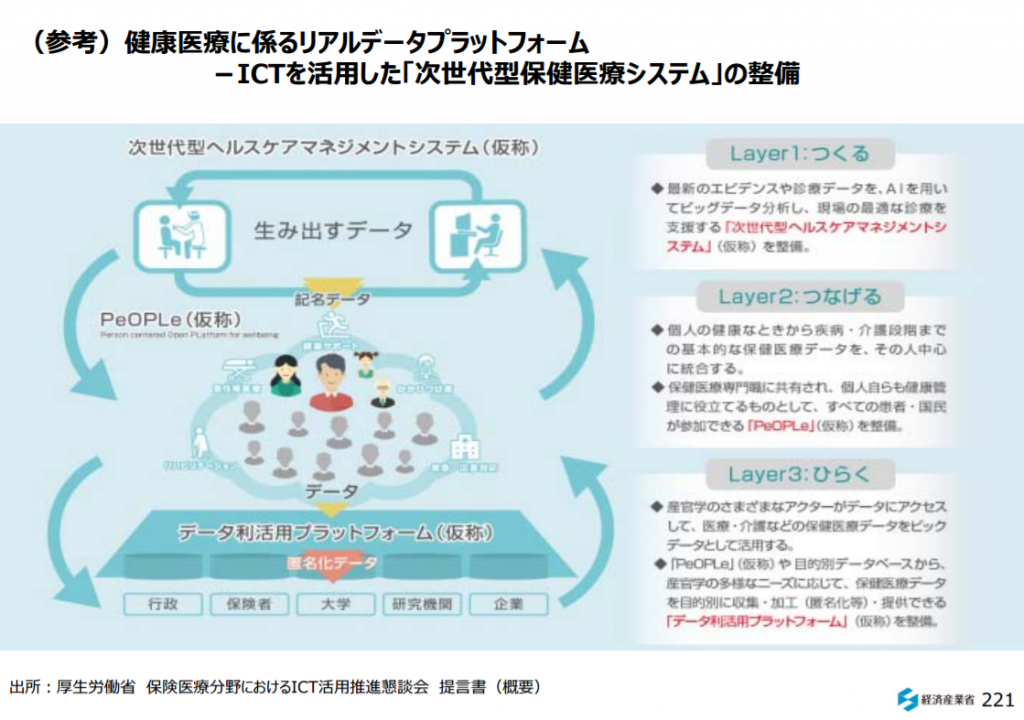
健康医療に係るリアルデータプラットフォーム|ICTを活用した「次世代型保健医療システム」の整備|新産業構造ビジョン|経済産業省 参考画像:「新産業構造ビジョン」 (2017/5/29、経済産業省)|スクリーンショット
厚生労働省、個人の医療データの一元管理で医療の効率化目指す 2020年度から によれば、厚生労働省は、過去の病院での治療歴や薬の使用状況、健診結果など様々な情報を一元化したデータベース「PeOPLe(ピープル)」(仮称)を2020年度からの運用を目指すそうです。
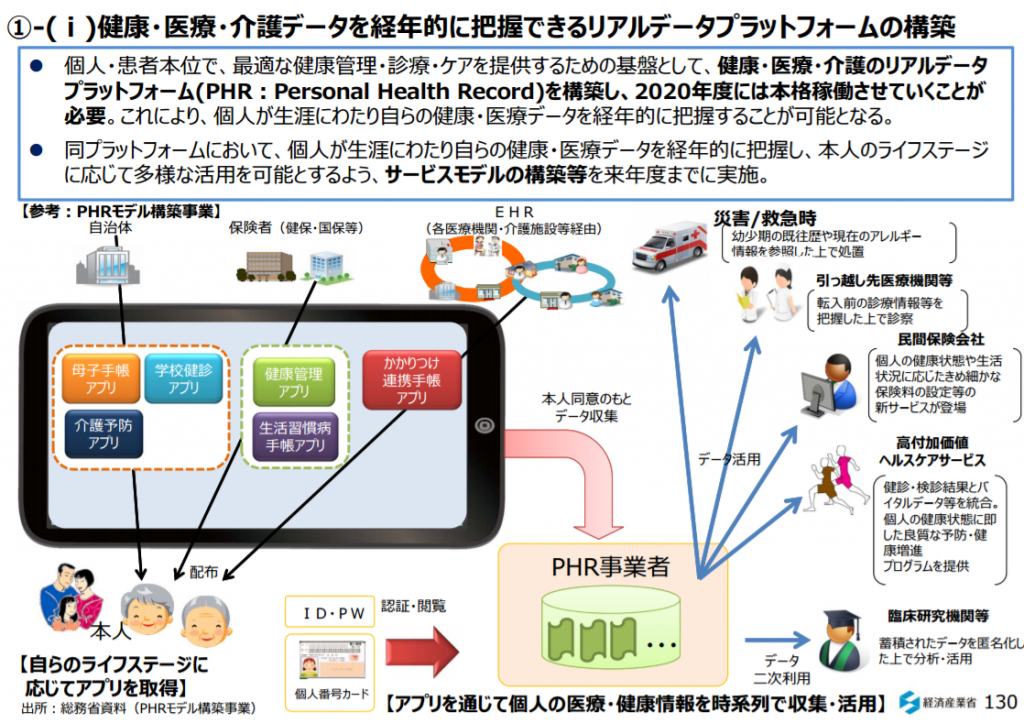
健康・医療・介護データを経年的に把握できるリアルデータプラットフォームの構築|新産業構造ビジョン|経済産業省 参考画像:「新産業構造ビジョン」 (2017/5/29、経済産業省)|スクリーンショット
経済産業省の「新産業構造ビジョン」によれば、個人が自らの生涯の健康・医療データを経年的に把握するため、また、最適な健康管理・医療を提供するための基盤として、健康・医療・介護のリアルデータプラットフォーム(PHR:Personal Health Record)を構築し、2020年度には本格稼働させていくことが必要と提案されています。
●飲み残しを減らす
●IoTを活用した服薬忘れ防止システム
服薬忘れ問題を解決する方法の一つとして注目されているのが、いま注目のIoT(モノのインターネット)を利用して、アプリや薬剤ケース・ボトルを連動させて薬を飲むタイミングを通知する飲み忘れ防止システムです。
【関連記事】
●PillPackのアイデア
PillPackは人の習慣を活用して薬の飲み忘れを防ぐリマインダーアプリを開発中 によれば、患者の中には、積極的に治療方針の決定に参加し、治療を受ける人がいる一方で、そうではない人がいて、薬にお金を使いたくないという人や薬が効くと信じていないという人、また、物忘れではなくて習慣が影響している場合もあるそうです。
人の習慣を利用して「ちゃんと薬を飲む」ようにしてくれるアプリ
(2015/8/8、WIRED)
パーカーはもともとアドヒアランスをある程度理解していた。薬剤師である父親が、処方箋を患者にわたすのを少年時代に見ていたからである。薬を飲み忘れる理由は単なる物忘れだけでなく、習慣も関係する。
「薬を受け取る余裕がない、薬にお金を使いたくない、さらに、あるいは薬が効くと信じていないという人もいる」と、アーカンソー大学薬学部の准教授セス・ヘルデンブランドは言う。これは意図的な「ノンアドヒアランス (nonadherence、患者が治療に対して積極的でないこと)」と呼ばれる。
このアプリは、意図的でないノンアドヒアランスの人を対象に設計されている。「アプリを使うために多くの入力を患者に強いることで、アドヒアランスを更に高める必要はない」とヘルデンブランドは言う。
パーカーはコンテクスト・アウェアネス をアプリでより実現し、より直感的なものにしている。
Pillpackでは、薬局や保険給付のデータを集めて、誰にどのような処方箋が出ているかがわかる「データベース」をつくることで、基本情報を入力すれば、患者の処方箋を自動で設定できるようになっているそうです。
こうした仕組みをバックグラウンドで動かすことによって、アプリユーザーの入力の手間を省き、薬の飲み忘れを防ぐためのお知らせをするシンプルなシステムになっています。
また、コンピュータが状況や変化を認識!『コンテキスト・アウェア・コンピューティング』 |コベルコシステムによれば、
今までのように、個人が必要な情報を検索したり、スケジュールを確認したりするのではなく、過去の行動履歴、現在の時刻・スケジュール・位置情報などに基づいて、次の行動に必要な情報がシステムの側から積極的に提供されます。
ということで、Pillpackでは、ユーザーの位置情報に基づいてアラートを設定できるそうです。
つまり、習慣の強力な力を活用して、薬の飲み忘れを防ごうというアイデアですね。
●自動的に薬を投与するインプラント
生体工学で健康管理|緑内障を調べるスマ―ト・コンタクトレンズ という記事で、このブログでは、定期的にインシュリンを注射しなければならない糖尿病 患者の皮膚に超薄型で伸縮自在の電子装置を貼り付け、自動的に注射できるような仕組みというアイデアを考えてみました。
妊娠をコントロールする避妊チップの開発に成功ービル・ゲイツ財団出資の企業 によれば、海外では腕の内側などにホルモン剤を含んだ細長いプラスチック製の容器を埋め込む「避妊インプラント」が広く普及しているそうで、将来的には、糖尿病治療も同様の方法をとっていくことが予想されます。
糖尿病治療用「スマート・インスリンパッチ」が開発される (2015/6/24)によれば、米ノースカロライナ大学とノースカロライナ州立大学の研究チームは、血糖値の上昇を検知し、糖尿病患者に適量のインスリンを自動的に投与できるパッチ状の治療器具を開発したそうです。
糖尿病患者に朗報!?グラフェンを使った血糖値測定と薬の投与を行なう一体型アームバンド によれば、韓国の基礎科学研究院の研究者たちは、ユーザーの汗をモニターして、血糖値を測定し、血糖値が下がってきている場合には、極小の針で薬を注射するという血糖値の測定と薬の投与の一体型デバイスを糖尿病患者のためにデザインを行なったそうです。
「薬の飲み忘れ」を根本から解決!複数の薬を異なる速度で自在に放出できるゲルの開発に成功|東京農工大学 によれば、東京農工大学大学院の村上義彦准教授の研究グループは、体内に薬を運ぶための入れ物である「薬物キャリア」として利用されている構造体(ミセル)に着目し、「物質の放出を制御できる機能」をゲルの内部に固定化するという新しい材料設計アプローチによって、「複数の薬を異なる速度で自在に放出できるゲル」の開発に成功しました。
「複数の薬を異なる速度で自在に放出できる」というアイデアが実現することになれば、「残薬(飲み残しの薬)が減ることによって医療費削減」「認知症などの人が飲み忘れることがなくなる」「治療継続の負担がなくなる」といったことが期待されます。
【関連記事】
今回取り上げたように、現状の方法では治療を継続していくのは難しいということがわかっているのですから、継続しやすい新しい治療方法を考える必要があるのは間違いなく、すでに世界的にも自動で数値を検知して、適量の薬を投与するという方向に進んでおり、今後はこうした研究がどんどん出てくるのではないでしょうか。
【関連記事】
●デジタルメディスン
世界初のデジタルメディスン「エビリファイ マイサイト(Abilify MyCite®)」 米国FDA承認|大塚製薬・プロテウス によれば、「デジタルメディスン」は錠剤に胃液に接するとシグナルを発すセンサーを組み込み、患者さんの体に張り付けたシグナル検出器で服薬の日時や活動量などのデータを記録します。
そのデータをもとに、患者さん自身がアプリで服薬状況や活動量を確認したり、医師や看護師などの医療従事者と情報共有することにより、アドヒアランス(患者が積極的に治療方針の決定に参加し、その決定に従って治療を受けること)を向上し、治療効果を高めることが期待されます。
【関連記事】
●プレシジョン・メディシン(Precision Medicine)
ゲノム解析が一般的なものになった時、AIが過去の文献や医学論文、データベースを探索するようになる!? では、抗がん剤は高価で、かつ副作用の生じることから、薬が効かない患者に副作用のリスクを負わせ、高額な医療を施す必要があるのかという問題があり、ゲノム情報を活用して、どの薬が効果を発揮できるのか、ということを事前に調べて投与する「プレシジョン・メディシン(Precision Medicine)」に注目が集まっているという話題を取り上げました。
薬の飲み忘れ問題も大事ですが、そもそもその薬の効果があるかどうかがわからない場合もあり、今後は、遺伝子を調べて、その薬で対応できるのかを判断してから投与するということが常識となっていくのではないでしょうか?
■まとめ 高齢者の薬の適正使用を促す仕組みを作るためには、お薬手帳、かかりつけの薬剤師(薬局)、医師・薬剤師・看護師などの医療従事者が情報を共有し連携するシステム・飲み残しを減らす・プレシジョンメディシンについて考えていくことが必要なのだと思います。
【アドヒアランス関連記事】