プロテイン(たんぱく質)はダイエットや髪質の改善、冷え性、安眠、体力アップ、美肌によいとして注目を集めています。
プロテインの市場規模がどんどん大きくなっていることからもその人気ぶりがわかります。
■たんぱく質の摂取量の目安・摂り方!一食でまとめてはNG!
たんぱく質の成人女性の1日の摂取量の目安は1日50gですが、タンパク質は貯められる量が限られているので、朝・昼・夕と分けて摂取する必要があります。
例:朝15-20g、昼15-20g、夕15-20g
そのため、一食でまとめてはNG!
たんぱく質は20種類のアミノ酸でできていて、動物性たんぱく質と植物性タンパク質では、このアミノ酸の量が違ってきます。
そのため、バランスよく摂取することが大事。
■サルコペニアと筋肉
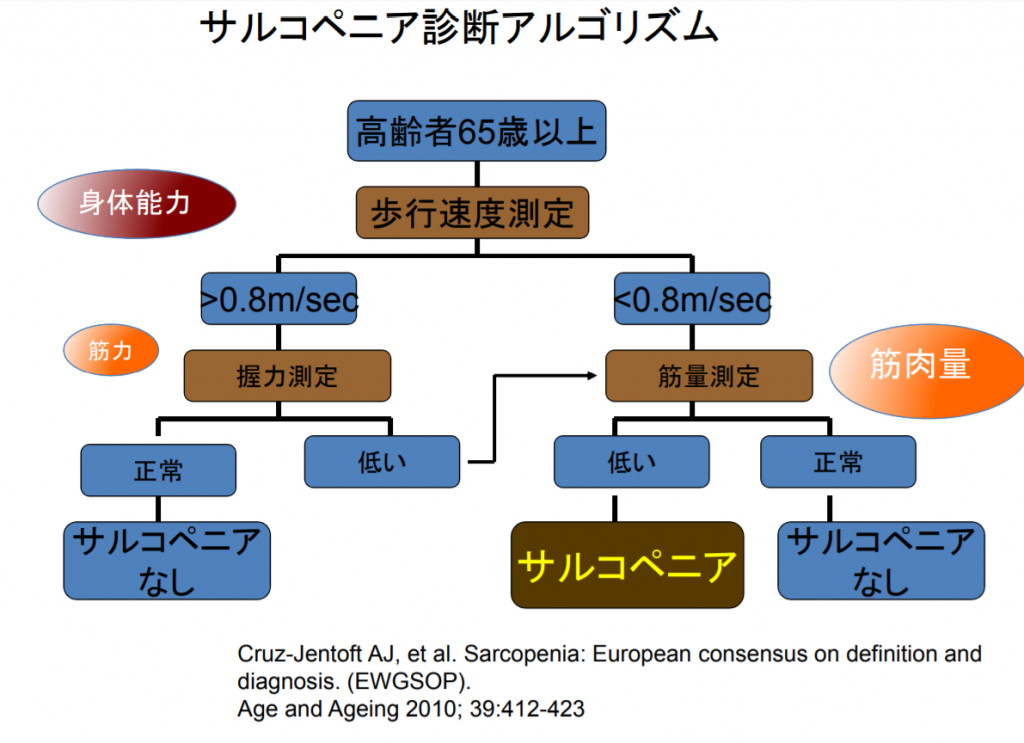
近年中高年を中心に増加しているサルコペニアは、寝たきりや認知症を引き起こす原因とされ、健康寿命を縮める一因となっています。
サルコペニア(加齢性筋肉減弱現象)とは、筋肉が減り筋力が衰えた状態のことです。
最近は若い人にもサルコペニア予備軍が増えていて、無理なダイエットによる栄養の偏りなどが原因と考えられるそうです。
サルコペニアの原因は、加齢・運動不足・栄養の偏りの3つ。
若い時には偏っていてもなんとかカバーできていても、年を重ねるとそれもできなくなり、なおかつ食事の量も減っていくため、筋肉量や骨格筋が減っていき、サルコペニアのリスクが高まるそうです。
年齢を重ねるにつれて、食が細くなってくると、たんぱく質の摂取量も減り、筋肉量が減少し、サルコペニアのリスクも高まりますので、食事内容をチェックしましょう。
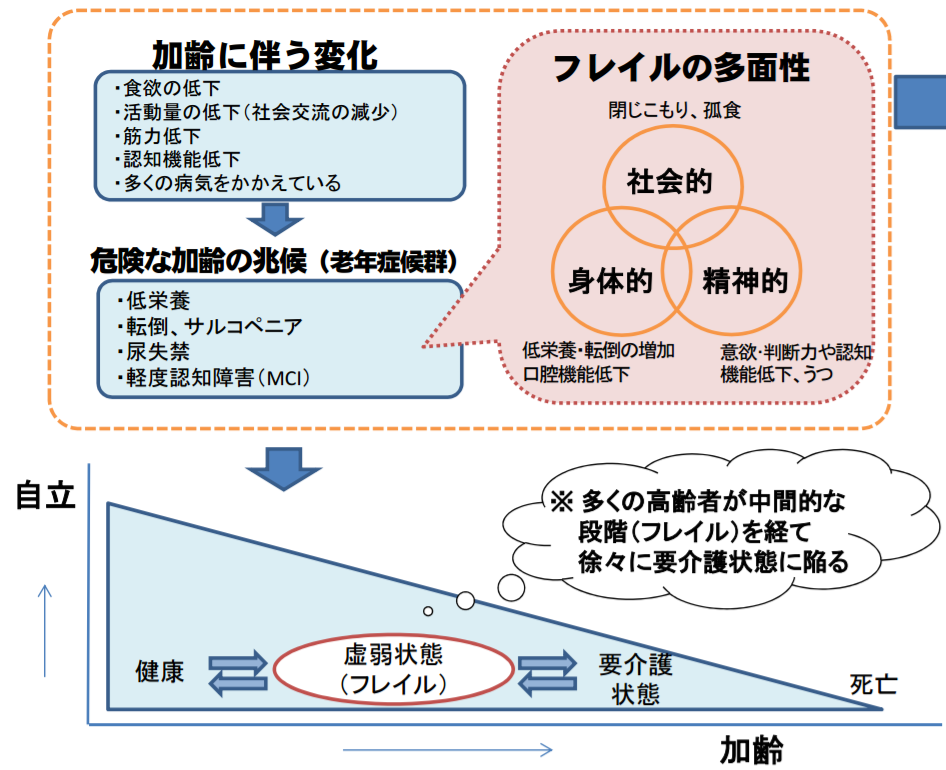
■「フレイル(高齢者の虚弱)」の段階で対策を行ない、要介護状態の高齢者を減らそう!|厚生労働省
たんぱく質摂取と骨格筋|たんぱく質の関与|フレイルティ及びサルコペニアと栄養の関連|高齢者|厚生労働省によれば、最近のコホート調査でも、たんぱく質摂取量が少ないことは3年後の筋力の低下と関連し、さらに高齢女性の3年間の観察で、たんぱく質摂取量が少ないとフレイルティの出現のリスクが増加することが確認されているそうです。
また、日本人の高齢女性の横断研究でもフレイルティの存在とたんぱく質摂取量との関連が明らかにされています。
これまでにも要介護者の中にはたんぱく質が不足する低栄養の人が多いということを紹介してきました。
適切な食物摂取ができず、栄養状態が悪化していることを「低栄養」と呼びます。
低栄養になると、免疫が低下したり、筋肉が減少したり、骨が弱くなったりすることで、感染症に掛かりやすくなったり、骨折するおそれが高くなるようです。
今回紹介した厚生労働省のまとめによれば、高齢者はたんぱく質の摂取量が少ないと、フレイルティの出現リスクが増加するそうです。
筋委縮(サルコペニア)が進む寝たきりの方たちに「大豆たんぱく質8g」を30日間摂取してもらう実験を行ったところ、約7割の方に筋力改善(筋力が約40%アップ)の傾向が見られたそうです。
また、番組で行った2週間大豆たんぱく質8gを摂取する実験でも、約7割の人が背筋力・ジャンプ力・握力といった筋力がアップしました。
なぜ大豆たんぱく質を摂取すると筋力アップするのでしょうか?
筋萎縮にはユビキチンリガーゼが筋たんぱく質分解の促進にかかわっており、このユビキチンリガーゼの活性を阻害することが有効であると考えられています。
宇宙飛行士が宇宙から地球に戻ってきたときに立てなくなったり、歩けなくなった映像を見たことがあると思いますが、これには、ユビキチンリガーゼCbl-b (Casitus B-ligeage lymphoma-b) の発現が宇宙フライトにより増大していることが関係しています。
Cbl-bは、IRS-1(インスリン受容体基質タンパク質)をユビキチン化し分解へと導くユビキチンリガーゼとして働く、つまり筋萎縮を引き起こす重要な筋萎縮に関連する遺伝子の一つであることがわかりました。
そして、このCbl-bの活性を阻害するものが「大豆たんぱく質」であり、大豆タンパク質添加食は寝たきり患者の筋力減少の抑制にも有効であることがわかりました。
【参考リンク】
【関連記事】
■大豆たんぱく質25gで心疾患予防!
家守幸雄教授が行った発展途上国で尿を集めた研究によれば、長生きのカギとなる3S「Salt(塩)」「Seafood(魚介類)」「Soy(大豆)」であることがわかりました。
大豆の摂取量が多い地域ほど心疾患が少ないことがわかっているそうです。
※心疾患を予防するために必要な量の大豆イソフラボンは70mgと見込まれていて、一日60gの大豆の摂取が必要です。
Avoid Salt. Eat fish and Soy. Live longer – [日本語]: Yukio Yamori at TEDxTokyo
米国FDAの「健康強調表示」によれば、「大豆たんぱく質25gの摂取が心疾患予防につながる」と明示されているそうです。
■筋肉量が多い人ほど顔のシミやシワ、毛穴の目立ちが少ない!マイオネクチンがメラニンの生成を抑えている!
ポーラ化成工業が行ったゲノム研究(GWAS)によれば、シミができない体質の人は、生まれつき筋肉の性質が異なる可能性があること、また、体重当りの体幹と下半身の総筋肉量が多い人ほど、顔のシミが少ないことが分かったそうです。
また、筋肉で作られる「マイオネクチン」が血液成分として皮膚に運ばれ、シミのもとであるメラニンの生成を抑えていることが示唆され、さらには、体の筋肉量が多いほど、シワ、毛穴の目立ち、色ムラなどが少ないことも明らかになったことから、美肌体質の秘密は、筋肉がカギを握っている可能性があるようです。
今回の研究を参考にすれば、筋肉量が多い人ほど顔のシミやしわ、毛穴の目立ち、色ムラが少ないことが示唆されたことから、ますます筋肉を維持することの重要性が高まりますね。
■大豆のβコングリシニンがFGF21を増加させ脂肪肝改善!大豆製品の摂取量!
東京大学の佐藤隆一郎教授の研究グループが行ったラットによる実験を参考にすると、大豆に含まれるβコングリシニンを摂取させると、肝臓から分泌される善玉ホルモンFGF21の分泌が活発化し、肝臓の余分な中性脂肪を燃焼させると考えられます。
【参考リンク】
- 大豆のタンパク質1回摂取で代謝を改善する因子が急増抗肥満・脂質代謝改善効果の分子機構を解明(2016/7/12、東京大学)
- Tsutomu Hashidume, Asuka Kato, Tomohiro Tanaka, Shoko Miyoshi, Nobuyuki Itoh, Rieko Nakata, Hiroyasu Inoue, Akira Oikawa, Yuji Nakai, Makoto Shimizu, Jun Inoue and Ryuichiro Sato, “Single ingestion of soy β-conglycinin induces increased postprandial circulating FGF21 levels exerting beneficial health effects“, Scientific Reports Online Edition: 2016/06/17 (Japan time), doi:10.1038/srep28183.
FGF21は脂肪肝の改善や中性脂肪値の改善だけでなく、血糖値やコレステロール値の改善にも効果があるそうです。
βコングリシニンといえば、様々な番組で取り上げられています。
【名医のザ太鼓判】長生きホルモンを増やす食品「大豆&オカラ」!|免疫力年齢が「蒸し大豆」食前20粒で若返り|カレーライスのウコン(ターメリック)に含まれるクルクミン|8月6日によれば、大豆のタンパク質に含まれるβコングリシニンが、内臓脂肪や中性脂肪を減らし、長生きホルモンを増加させ、糖尿病予防や血管修復などの健康効果が得られると紹介されています。
大豆や野菜で「アディポネクチン」を増やしてメタボリック対策をしよう!によれば、アディポネクチンは、糖尿病や高脂血症、高血圧を抑制し、動脈硬化を予防・改善することで注目を集めているホルモンですが、アディポネクチンを増やす食材として、大豆たんぱく質(豆腐・納豆などの大豆製品)が紹介されており、アディポネクチンを増やす「βコングリシニン(ベータコングリシニン)」は豆腐や納豆をはじめとする大豆食品(大豆たんぱく)に含まれているそうです。
大豆をどれだけ食べたらいいのかはまだ研究結果は出ていないそうです。
ただ、一日100gを食べれば脂肪肝の改善効果が期待できるのではないかと考えられるそうです。
大豆製品には、大豆そのものはもちろんのこと、豆乳・豆腐・納豆・油揚げ・味噌・きな粉などがあり、大豆をペースト状にしたみそ汁にした呉汁や大豆ごはんなどレシピもたくさんありますので、取り入れやすいですよね。
ぜひ脂肪肝を改善するためにも、1日100gの大豆製品を摂りましょう!
→ 脂肪肝の改善方法 について詳しくはこちら
■毎食ダブルたんぱくを摂りましょう!
✅ダブルたんぱく(植物性たんぱく質と動物性たんぱく質を1:1の比率で配合したもの)の方が筋たんぱく質の合成率が高い
✅吸収速度の異なるたんぱく質を摂取することで、吸収性が持続し、筋肉合成に働くアミノ酸の血中濃度が長時間にわたって一定に保たれるためと考えられるhttps://t.co/t5dw1tVm9Y— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) February 23, 2021
ダブルたんぱく 筋たんぱく質の合成率のグラフを見ると、植物性と動物性のたんぱく質をブレンドした方が、ホエイ以上に筋肉づくりに効果的。
出典:「筋トレの効果を最大にするタンパク質の品質について知っておこう」https://t.co/5vqul4mCmq
Paul T.Reidy et al. (2013).The Journal of Nutrition. pic.twitter.com/Y3zaTghlNN— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) February 23, 2021
✅朝・昼・夕の3食とも十分なたんぱく質量(1食に体重1kgにつき0.24g以上)を摂取しているグループは、1食でも摂取量が不十分なグループに比べて、筋肉量が有意に多いことが確認
✅トレーニングをしていなくても、筋肉合成には1 食ごとに十分な量のたんぱく質摂取が大切https://t.co/t5dw1tVm9Y— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) February 23, 2021
日本人は特に朝食にたんぱく質の摂取量が少ない傾向があるので、ゆるみ筋のような「たんぱく質不足のサイン」がある人は食生活を見直そう。https://t.co/t5dw1tVm9Y
「筋肉量を維持したければ3食でしっかりとタンパク質を摂取しよう!」https://t.co/m6k56uQMRJ
Jun Yasuda et al. (2019).nutrients. pic.twitter.com/RKGsvUZPhr— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) February 23, 2021
たんぱく質が摂れていない人に見られる不足のサイン
→お腹や二の腕からシャープさがなくなる「ボディラインの崩れ」
→引き締まったボディをつくっていた筋肉が、たんぱく質不足で「ゆるみ筋」に!
→筋肉が緩むとその上の脂肪や皮膚もゆるむ
→見た目の老化を早める可能性もhttps://t.co/bpVFHIxxST pic.twitter.com/v7PHrHs63C— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) February 23, 2021
✅大豆とホエイを1:1の比率で配合したダブルたんぱくが、筋肉量の減少を最も抑える
✅大豆たんぱくには、筋たんぱく質を分解させる酵素「Cbl-b(ユビキチンリガーゼ)」を阻害する作用があることが、新たに発見https://t.co/t5dw1tVm9Y pic.twitter.com/Fu5hqttzyF— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) February 23, 2021
✅Cbl-b(ユビキチンリガーゼ)の活性を阻害するものが「大豆たんぱく質」であり、大豆タンパク質添加食は寝たきり患者の筋力減少の抑制にも有効であることがわかりました。
【ガッテン】大豆たんぱく質で筋力アップ(二川健)https://t.co/o9ZIE2DY4c
— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) February 23, 2021
✅大豆たんぱくは筋肉減少の要因である酸化ストレス(活性酸素)を減らす
✅乳たんぱくのホエイは、アミノ酸・ロイシンを多く含んでおり、筋肉を増やす
✅大豆とホエイたんぱく質をダブルで摂取することで、両者の働きが相まって、筋肉の減少が抑制されると考えられるhttps://t.co/t5dw1tVm9Y pic.twitter.com/HlYeWCpCjf— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) February 23, 2021
最近は「プロテイン」に健康・美容効果があるということで、注目が集まっていますよね。
昨日勉強したんですけど、日本人は特に朝食にたんぱく質の摂取量が少ない傾向があるそうです。
たんぱく質が摂れていない人に見られる不足のサインは、お腹や二の腕からシャープさがなくなる「ボディラインの崩れ」!
引き締まったボディをつくっていた筋肉が、たんぱく質不足で「ゆるみ筋」になってしまうそうで、筋肉が緩むとその上の脂肪や皮膚もゆるむ、つまり、見た目の老化を早める可能性も!
ゆるみ筋のような「たんぱく質不足のサイン」がある人は食生活を見直したいところです。
ちなみに、朝・昼・夕の3食とも十分なたんぱく質量(1食に体重1kgにつき0.24g以上)を摂取しているグループは、1食でも摂取量が不十分なグループに比べて、筋肉量が有意に多いことが確認されています。
つまり、毎食十分な量のたんぱく質をとっている人は体がゆるみにくいということ!
なおかつ、ダブルたんぱく(植物性たんぱく質と動物性たんぱく質を1:1の比率で配合したもの)の方が筋たんぱく質の合成率が高いそうです。
それは、吸収速度の異なるたんぱく質を摂取することで、吸収性が持続し、筋肉合成に働くアミノ酸の血中濃度が長時間にわたって一定に保たれるためだと考えられます。
筋肉を鍛えるためにプロテインを飲んでいる方の中には、ホエイプロテインを利用している方も多いと思いますが、植物性と動物性のたんぱく質をブレンドした方が、ホエイプロテイン以上に筋肉づくりに効果的なのだそうです。
その理由としては、1)大豆たんぱくには、筋たんぱく質を分解させる酵素「Cbl-b(ユビキチンリガーゼ)」を阻害する作用がある、2)大豆たんぱくは筋肉減少の要因である酸化ストレス(活性酸素)を減らす、3)乳たんぱくのホエイは、アミノ酸・ロイシンを多く含んでおり、筋肉を増やす、ことから、大豆とホエイプロテインをダブルで摂取することで、両者の働きが相まって、筋肉の減少が抑制されると考えられます。
つまり、植物性と動物性のたんぱく質をブレンドした方が筋肉づくりに効果的ということなので、毎食ダブルたんぱくを摂って健康に、美容に役立てましょう!
【参考リンク】