最近「フレイル」という考え方が注目を集めています。
「(60代以上になっても)いつまでも若々しくいたい!」
そんなあなたはフレイル対策を行なうことで、いつまでも若々しく、周りから憧れられる存在になりましょう!
【目次】
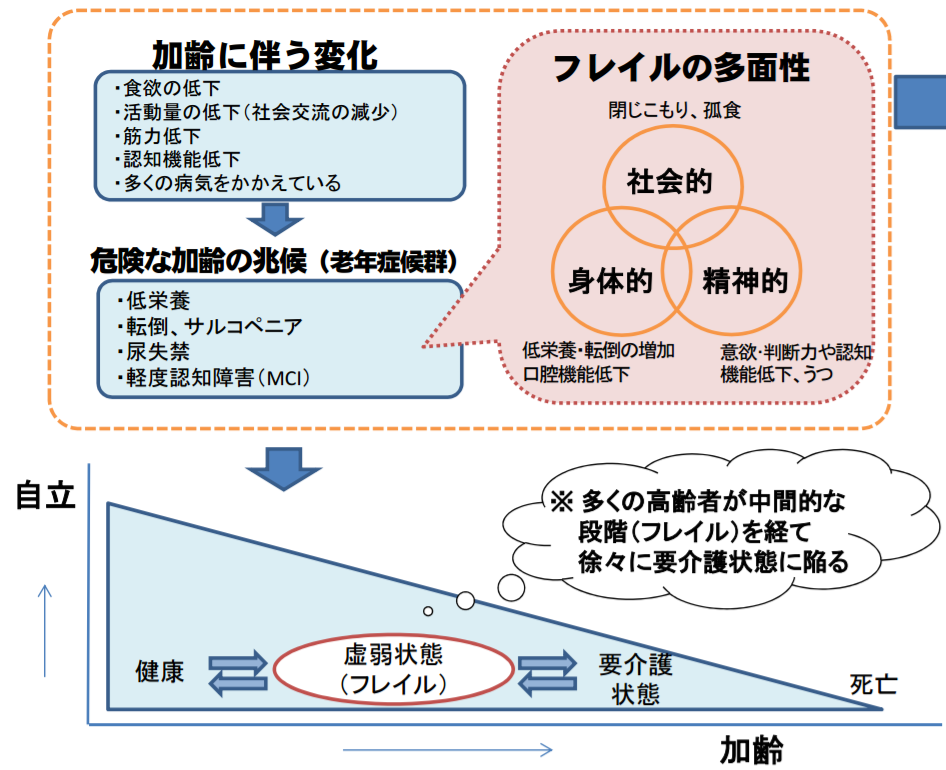
■「フレイル(高齢者の虚弱)」の段階で対策を行ない、要介護状態の高齢者を減らそう! 多くの高齢者がフレイル(虚弱状態)を経て徐々に要介護状態に陥ります。加齢に伴う変化(食欲の低下・活動量の低下・社会交流の低下・筋力低下・認知機能低下・多くの病気をかかえている)→危険な加齢の兆候(低栄養・転倒・サルコペニア・尿失禁・軽度認知障害(MCI)) 参考画像:高齢者の低栄養防止・重症化予防等の推進について |厚生労働省スクリーンショット
高齢者の低栄養防止・重症化予防等の推進について |厚生労働省
「フレイル」とは加齢とともに、心身の活力(例えば筋力や認知機能等)が低下し、生活機能障害、要介護状態、そして死亡などの危険性が高くなった状態。
厚生労働省によれば、多くの高齢者が中間的な段階(フレイル)を経て、徐々に要介護状態に陥るそうです。
要介護者等の状況|平成22年国民生活基礎調査の概況 |厚生労働省
介護が必要となった主な原因を要介護度別にみると、要支援者では「関節疾患」が19.4%で最も多く、次いで「高齢による衰弱」が15.2%となっている。
厚生労働省の平成22年国民生活基礎調査によれば、介護が必要となった原因として「高齢による衰弱」(15.2%)となっています。
要介護者等の状況|平成28年国民生活基礎調査の概況 |厚生労働省
平成28年国民生活基礎調査によれば、要介護度別にみた介護が必要となった主な原因として「高齢による衰弱」(16.2%)になっています。
高齢者は健康な状態から急に要介護状態になるわけではなく、食欲の低下や活動量の低下(社会交流の減少)、筋力低下、認知機能低下、多くの病気をかかえるといった加齢に伴う変化があり、低栄養、転倒、サルコペニア、尿失禁、軽度認知障害(MCI)といった危険な加齢の兆候(老年症候群)が現れ、要介護状態になると考えられます。
しかし、フレイルの段階で、適切な介入・支援を行なうことができれば、要介護状態に至らず、生活機能の維持・向上が期待できると考えられます。
高齢で活力衰える「フレイル」、国内250万人が該当か
(2017/9/18、朝日新聞)
児島剛太郎・ロンドン大客員研究員(老年病学)らが、これまでに発表されたフレイルに関連する約1500本の論文のうち、65歳以上の日本人の割合について述べた5本を解析したところ、入院せずに地域で暮らす人の7・4%がフレイルという結果だった。
<中略>
総務省の人口推計(今年7月)で65歳以上の人口は3477万8千人おり、その中の少なくとも250万人が該当するとみられる。
65歳以上の日本人のうち、入院せずに地域で暮らす人の7.4%がフレイルという結果から判断すると、65歳以上の人口は約3500万人いることから、フレイルに該当するのは約250万人いると考えられるそうです。
■フレイルティの定義
by Salvation Army USA West (画像:Creative Commons)
フレイルティ及びサルコペニアと栄養の関連|高齢者 |厚生労働省
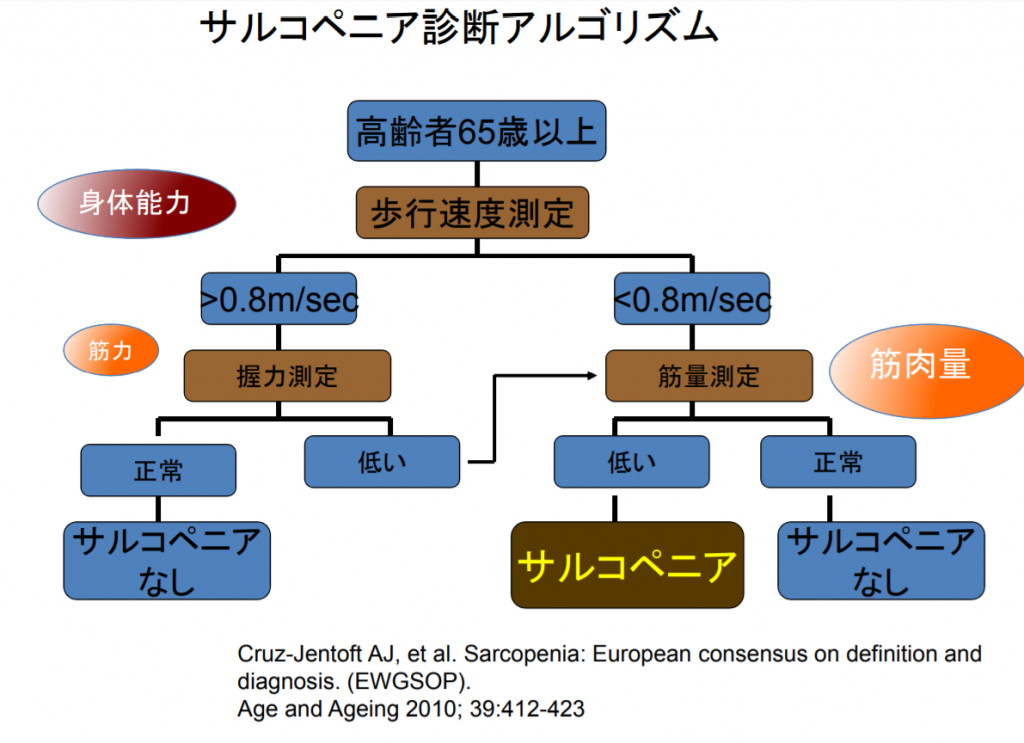
2000 年代になり Fried らが表 2に挙げた 5 項目、すなわち①体重減少、②主観的疲労感、③日常生活活動量の減少、④身体能力(歩行速度)の減弱、⑤筋力(握力)の低下、のうち 3 項目が当てはまればフレイルティとし、1~2 項目が当てはまる場合はフレイルティ前段階として定義づけをした 33)。
33)Fried LP, Tangen CM, Walston J, et al. Cardiovascular Health Study Collaborative Research Group. Frailty in older adults : evidence for a phenotype. J Gerontol A Biol Sci Med Sci 2001; 56 : M146─56.
フレイルティというとなんだか難しいように感じると思いますが、日本にも「老衰(ろうすい)」という年をとって衰えることを意味する言葉があります。
老衰の意味は
生物学的・医学的には“老化に伴って個体を形成する細胞や組織の機能の低下、恒常性の維持が困難になることが原因”
であることから、フレイルティの概念と同じであると考えられます。
以前にも握力は健康のバロメーターであるというニュースを紹介しましたが、フレイルティの診断項目には筋力(握力)の低下が挙げられており、握力の強さは重要な要素といえそうです。
握力は健康のバロメーター!?|握力低下は心臓発作・脳卒中リスク増加に関連 によれば、カナダ・マクマスター大学(McMaster University)が主導した国際研究チームは、握力が健康のバロメーターになる可能性についての研究を行ない、その結果、握力が低下すると、心臓発作や脳卒中の発症リスクの増加に関係していることがわかったそうです。
握力が強いほど長生き? で紹介した厚生労働省研究班(研究代表者=熊谷秋三・九州大教授)の約20年間にわたる追跡調査によれば、握力が強いほど長生きする傾向があり、また循環器病発症リスクも低かったそうです。
■フレイルの診断基準:2020年改定 日本版CHS基準(J-CHS基準)
国立長寿医療研究センター によれば、判定基準は、1)体重減少(6か月で2kg以上の意図しない体重減少)、2)筋力低下(握力:男性<28kg 女性<18kg)、3)疲労感(ここ2週間わけもなく疲れたような感じがする)、4)歩行速度(通常歩行速度<1.0m/秒)、5)身体活動(a)軽い運動・体操をしていますか?、b)定期的な運動・スポーツをしていますか?上記の2つのいずれも「週に1回もしていない」と回答)の5項目のうち、3項目以上に該当:フレイル、1-2項目に該当:プレフレイル、該当なし:ロバスト(健常)と判定されます。
■フレイルは個人の状態に合わせて対応するようになってきた
フレイルには大きく3つに分けられています。
1)身体的フレイル(足腰の衰えや内臓の病気が原因で筋力や体力が低下)
最近ではフレイルの考え方は、オーラルフレイル (口)、アイフレイル (目)、ヒアリングフレイル(耳)、そしてガットフレイルとは? (胃腸)というように、いろんな方向に広がっています。
■たんぱく質の摂取とフレイルティの関係 たんぱく質摂取と骨格筋|たんぱく質の関与|フレイルティ及びサルコペニアと栄養の関連|高齢者|厚生労働省 によれば、最近のコホート調査でも、たんぱく質摂取量が少ないことは3年後の筋力の低下と関連し、さらに高齢女性の3年間の観察で、たんぱく質摂取量が少ないとフレイルティの出現のリスクが増加することが確認されているそうです。
また、日本人の高齢女性の横断研究でもフレイルティの存在とたんぱく質摂取量との関連が明らかにされています。
これまでにも要介護者の中にはたんぱく質が不足する低栄養の人が多いということを紹介してきました。
適切な食物摂取ができず、栄養状態が悪化していることを「低栄養」と呼びます。
低栄養になると、免疫が低下したり、筋肉が減少したり、骨が弱くなったりすることで、感染症に掛かりやすくなったり、骨折するおそれが高くなるようです。
今回紹介した厚生労働省のまとめによれば、高齢者はたんぱく質の摂取量が少ないと、フレイルティの出現リスクが増加するそうです。
■たんぱく質(アルブミン)不足対策 ●たんぱく質(アルブミン)不足を予防するには、肉を食べるとよいそうです。
アルブミンを上げる食事|肉を食べてアルブミンを上げたグループは死亡リスクが低い!? で紹介した熊谷修教授(人間総合科学大学人間科学部)によれば、肉をよく食べてアルブミンを上げたグループはほとんど食べないグループに比べて死亡リスクが低いそうです。
また、アルブミン値を上げるためには、鶏のささみよりも牛肉のほうが良いそうです。
それは、牛肉に含まれる「飽和脂肪酸(アルブミンを作り出すエネルギーとなる)」を一緒に摂ることができるからなのだそうです。
お肉を選ぶ場合には、脂身のある肉(豚肉やもも肉)のほうが良いそうです。
アルブミンを上げる食事|肉を食べてアルブミンを上げたグループは死亡リスクが低い!? によれば、「15の食生活指針」に沿った食生活を実践してもらったところ、アルブミンは増加し、血色素の低下も見られなり、つまり、栄養改善の効果があらわれたそうです。
3食のバランスをよくとり、食事を抜かずにきちんと食べましょう。
油脂類の摂取が不足しないようにしましょう。 肉、魚、乳製品、卵などの動物性たんぱく質を十分に食べましょう。 肉と魚の摂取は1:1の割合にしましょう。 いろいろな種類の肉を食べましょう。 牛乳は毎日200ml以上飲むようにしましょう。 野菜は緑黄色野菜(にんじん、かぼちゃ、ほうれん草など)や根菜(大根、ごぼう、いもなど)など、いろいろな種類を毎日食べるようにしましょう。
食欲がないときは、おかずを先に食べ、ご飯の量を減らしましょう。
いろいろな調理のしかたや、食品の正しい保存法を覚えましょう。
酢、香辛料、香り野菜(ねぎ、にんにくなど)を十分に取り入れましょう。
調味料を上手に使い、おいしく食べましょう。
和風、中華風、洋風といろいろな料理を食べましょう。
家族や友人との会食の機会をたくさんつくりましょう。
噛む力を維持するために、義歯は定期的に点検をしましょう。
「元気」のための健康情報をすすんで取り入れましょう。
※2から6までの5項目が、低栄養を防ぐための動物性食品や油脂類の摂り方に関する項目です。
お肉はタンパク質が豊富で、実はバランス栄養食品です。
野菜よりも鉄分 が豊富で、かつ肉は野菜より鉄分の吸収率が5から10倍高い。
またビタミンも豊富で、特にビタミンB1は豚ヒレ肉100gでレモンの17倍含んでいるそうです。
さらにミネラルも豊富なのだそうです。
→ アミノ酸の多い食べ物・食品|アミノ酸を効果的に摂取するにはアミノ酸スコアを知ろう!
野菜不足が気になる方に!
【最大18%OFF】有機国産ケールの青汁を今ならオトクな価格でご提供しています。
■10食品群チェックシート 「10食品群チェックシート」は、様々な種類の食材が摂れているかをチェックするシートです。
肉
卵
牛乳(チーズなど乳製品)
油
魚
大豆
緑黄色野菜
芋
果物
海藻
10食品群チェックシート |PDF(NHKチョイス@病気になった時)
http://www.nhk.or.jp/kenko/choice/pdf/160430.pdf
10品目チェックシート |PDF(NHKためしてガッテン)
http://www9.nhk.or.jp/gatten/pdf/10hinmoku.pdf
■なぜ高齢者になるとタンパク質が不足しがちなの? なぜ高齢者になるとタンパク質が不足しがちなのでしょうか?
肉料理が苦手だったり、以前は、家族のために栄養を考えて、肉や卵などを使って料理をしていた人が、一人暮らしになってから、自分が好きなものだけを食べることで食が偏るようになって、肉や卵を使った料理を食べなくなってしまったり、食事の量自体が減ってしまったり、中高年の頃からのメタボ対策のための粗食を継続してしまったりすることで、たんぱく質が不足してしまうということがあるようです。
つまりは、中高年(メタボ対策)から高齢者(フレイル対応)への食習慣の移行ができていないために低栄養になってしまっていると考えられます。
【2つの未来予測】1.未病の観点から病気のサインを見つける、2.健康的なライフスタイルがお金のような価値を持つ では、「はっきりとした症状はでていない」「数値には現れないけどなんだか体調がよくない」というときを、健康な体から病気の身体へと向かう途中だと考えるとすれば、その途中で起きる「サイン」に着目して、何らかの対処を行なうことが最も効果的な医療になっていくのではないかと提案しました。
健康 → フレイル(高齢者の虚弱) → 要介護状態
フレイルという考え方はこの考え方に近いもので、高齢者は急に要介護状態になるのではなく、加齢に伴って次第に健康な状態から様々な老化の症状が現れてきて、要介護状態に進んでしまうため、フレイルの段階でしっかりと対策を行なうことにより、要介護の高齢者を少なくしていこうというものだと思います。
多くの人がフレイルという考え方を知り、次第に生活習慣を変えていくことによって、要介護になる人が減っていくといいですね。
→ オーラルフレイルを知って健康寿命を延ばそう|自分の歯が多く保たれている人は、健康寿命が長く、要介護期間が短い|東北大学 について詳しくはこちら
【参考リンク】続きを読む 「フレイル(高齢者の虚弱)」の段階で対策を行ない、要介護状態の高齢者を減らそう!|厚生労働省 →