> 健康・美容チェック > 肺の病気 > 高齢者は注意したい!誤嚥性肺炎の気づきにくい症状のサインとは?
【目次】
■肺炎は日本人の死因第3位!
平成23年人口動態統計月報年計(概数)の概況|厚生労働省
平成23年の死亡数・死亡率(人口10万対)を死因順位別にみると、第1位は悪性新生物で35万7185人、283.1、第2位は心疾患19万4761人、154.4、第3位は肺炎12万4652人、98.8、第4位は脳血管疾患で、12万3784人、98.1となっている。
厚生労働省の人口動態統計の死因別統計によれば、「肺炎」で亡くなる人が年間12万人を超え、肺炎は「がん」「心臓病」に次ぐ第3位となっています。
高齢者にとって肺炎は怖い病気であり、肺炎を引き起こす原因としては、「嚥下障害(えんげしょうがい)」によって起こる「誤嚥性肺炎(ごえんせいはいえん)」が挙げられます。
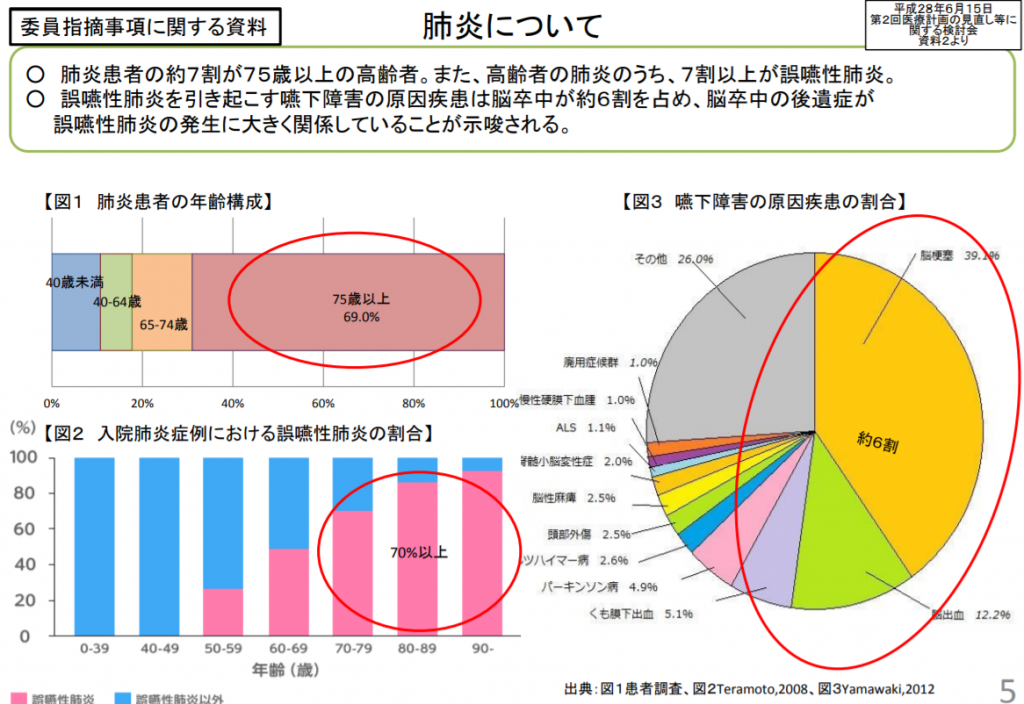
参考画像:高齢化に伴い増加する疾患への対応について(2016/9/2、厚生労働省)|スクリーンショット
(2016/9/2、厚生労働省)
肺炎患者の約7割が75歳以上の高齢者。また、高齢者の肺炎のうち、7割以上が誤嚥性肺炎。
誤嚥性肺炎を引き起こす嚥下障害の原因疾患は脳卒中が約6割を占め、脳卒中の後遺症が誤嚥性肺炎の発生に大きく関係していることが示唆される。
厚生労働省の資料によれば、高齢者の肺炎の7割以上が誤嚥性肺炎です。
14日に死去した宝田明さん 死因は誤嚥性肺炎だったhttps://t.co/XBsL3ubYeB
高齢者は注意したい!誤嚥性肺炎の気づきにくい症状のサイン!唾液がよく出る健口体操のやり方|高齢者(老人)の肺炎の7割以上が誤嚥性肺炎(厚生労働省統計)https://t.co/X3Xf3J5ZWg
— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) March 19, 2022
作曲家 筒美京平さん、誤嚥性肺炎のため死去のニュース。
高齢者は注意したい!誤嚥性肺炎の気づきにくい症状のサイン!唾液がよく出る健口体操のやり方|高齢者(老人)の肺炎の7割以上が誤嚥性肺炎(厚生労働省統計)https://t.co/X3Xf3J5ZWg https://t.co/DBTyYG8gcr
— 健康美容ブログ「HAKUR」|女性の知りたいがココにある! (@4050health) October 12, 2020
【用語解説】嚥下・嚥下障害・誤嚥の意味
■「嚥下(えんげ)」の意味
嚥下とは、食べ物や飲み物を飲み込む動作のことです。
■「嚥下障害(えんげしょうがい)」の意味
嚥下障害とは、嚥下が上手くできず食道ではなく気管から肺に行ってしまうことです。
→ 要介護者の約6割に咀嚼や嚥下に問題がある|嚥下障害チェックテスト・嚥下障害対策(健口体操・嚥下体操) について詳しくはこちら
■「誤嚥(ごえん)」の意味
誤嚥性肺炎|一般社団法人日本呼吸器学会
食べ物や飲み物、胃液などが誤って気管や気管支内にはいることを「誤嚥」といいます。
誤嚥とは、食べ物や飲み物が間違って気管や気管支に入ることです。
■「誤嚥性肺炎」とはどんな病気?
by Nicolas Alejandro(画像:Creative Commons)
(2015/10/15、日本訪問歯科協会)
高齢者の肺炎の7割以上は、細菌を含む唾液や食物が気管や肺に入ることで起こる誤嚥性肺炎だと言われています。
誤嚥性肺炎とは、食べ物や飲み物、唾液に含まれた細菌が気管から入り込むことが起こる病気です。
誤嚥性肺炎の症状
誤嚥性肺炎|一般社団法人日本呼吸器学会
発熱、せき、喀痰など通常の症状を訴えないことも多く、なんとなく元気がない、倦怠感を訴えることもあります。食事中のむせこみ、常に喉がゴロゴロ鳴っている、唾液が飲み込めない、食事に時間がかかる、たんが汚いなども疑わしい症状です。また、酸素低下をきたし、重症の呼吸不全になることもあります。
誤嚥性肺炎の症状をまとめてみます。
- 発熱
- 咳が出る
- 喀痰(たんを吐く)
- 元気がない
- 倦怠感
- 食事中にむせる
- 喉が常にゴロゴロ鳴っている
- 唾液が飲み込めない
- 食事に時間がかかる
- たんが汚い
- 呼吸が苦しい
誤嚥性肺炎の場合は、眠っている間に細菌を含む唾液を少しずつ誤嚥することがあり、気づきにくいため、高齢者で上記に挙げた症状がみられる場合には、注意が必要です。
【参考リンク】
- 摂食嚥下障害の症状|エルメッド エーザイ株式会社
→ せきとたんが止まらない時の原因とは?病気を見分ける方法・ポイント について詳しくはこちら
→ たんが出る|痰の色(黄色・緑)や原因でどんな病気かがわかる!? について詳しくはこちら
誤嚥性肺炎の原因・リスク要因
(2015/10/15、日本訪問歯科協会)
高齢者の肺炎の7割以上は、細菌を含む唾液や食物が気管や肺に入ることで起こる誤嚥性肺炎だと言われています。特に寝たきりや脳血管障害、認知症の患者ほどリスクが高くなります。これは、嚥下反射(食べ物を飲み込むときに気道が閉じ、食道が開く)や、気道内に異物が入ったときに激しくせき込んで排除する、せき反射が低下して、細菌が気道を通じて肺に入り込みやしくなるためです。
誤嚥性肺炎の原因は、食べ物や飲み物、唾液に含まれた細菌が気管から入り込むことですが、眠っている間に細菌を含む唾液を少しずつ誤嚥することがあるため、気づきにくいです。
寝たきりや脳血管障害、認知症の患者の場合は、嚥下反射やせき反射が低下し、細菌が気道を通じて肺に入り込みやすくなるため、誤嚥性肺炎のリスクが高くなるそうです。
誤嚥性肺炎の治療
治療には抗生物質を用いますが、ステロイド剤を用いることもあります。さらに呼吸がうまくできずに酸素欠乏状態になった場合は、酸素吸入や状態によっては人工呼吸器を装着することもあります。
誤嚥性肺炎の治療では、肺炎の原因となる細菌を殺す抗生物質を用い、場合によってはステロイド剤を用いることもあるそうです。
また、呼吸がうまくできずに酸素欠乏状態になった場合には、酸素吸入や人工呼吸器をつけることもあるそうです。
誤嚥性肺炎になって何度も治療を行なうと、菌が薬に対して抵抗力を持ってしまい、薬が効きにくくなるため、まずはかからないように予防することが重要になります。
誤嚥性肺炎の予防
誤嚥性肺炎の予防は、細菌を含む食べ物や唾液の誤嚥を防ぐことが重要となります。
そのため、口の中を清潔に保つ口腔ケアと誤嚥を防ぐ対策が必要になります。
1.口腔ケア
口の中の細菌を繁殖させないようにするために、歯磨き(入れ歯の人は入れ歯の洗浄)で口の中を清潔に保ちましょう。
また、唾液の分泌が減ると、口が乾きやすくなり、雑菌だらけの唾液が肺に入ることで、誤嚥性肺炎を引き起こすおそれがあるので、唾液の分泌をうながすようにしましょう。
●唾液がよく出る健口体操
童謡の「むすんでひらいて」に合わせて口を動かす
「むすんで ひらいて ベロを出して むすんで
またひらいて ベロ出して そのベロを鼻に
ベロを右に ベロを左 ベロをぐるぐる回します」
【関連記事】
また、ドライマウスにも気を付けましょう。
【関連記事】
2.誤嚥を防ぐ対策(嚥下反射を改善する嚥下障害対策)
●胃液の逆流を防ぐ
ゲップや胸焼けなどがある場合は、胃液の逆流が起こりえます。その場合、食後2時間ほど座って身体を起こしていることで、逆流を防止できます。
誤嚥予防のために、食後すぐに横にならずに、2時間程度座った姿勢を保つことで、胃液の逆流を防ぎましょう。
→ 逆流性食道炎の症状・原因・治し方・食事 について詳しくはこちら
【関連記事】
●嚥下体操
嚥下反射を改善させるために、嚥下体操を行ないましょう。
(1)腹式呼吸
鼻から息を吸って、口からゆっくり吐きます。
吸うのを4回、吐くのを8回。
(2)首の体操
- 前に後ろに動かします。
- 右に左に動かします。
- 首筋を伸ばします。
(3)肩の体操・腕の体操
肩をゆっくり上げてそのままにして、ストンと落とす。
片方の腕を上げて、もう片方の手で引っ張ります。
(4)発音練習
唇を使って、「ぱっ・ぱっ・ぱっ」「まっ・まっ・まっ」と発音し、舌を使って「たっ・たっ・たっ」「らっ・らっ・らっ」と発音します。
【参考リンク】
【関連記事】
続きを読む 高齢者は注意したい!誤嚥性肺炎の気づきにくい症状のサイン!唾液がよく出る健口体操のやり方|高齢者(老人)の肺炎の7割以上が誤嚥性肺炎(厚生労働省統計)