> 健康・美容チェック > 腎臓 > 腎臓の病気 > 慢性腎臓病 > CKD(慢性腎臓病)|腎臓にいい食べ物・腎臓に悪い食生活とは(横尾隆)|#世界一受けたい授業
2016年4月23日放送の世界一受けたい授業では、「放っておくと突然死!8人に1人が患っている新たな国民病『CKD』(慢性腎臓病)」がテーマです。
「CKD(慢性腎臓病)」などの腎臓の病気という悩みを抱えていると毎日が憂鬱ですが、そんな「腎機能低下」という悩みがなくなれば、ストレスなく楽しい毎日が過ごせますし、長生きすることもできますので、腎機能低下を見分ける方法や腎臓に負担をかける食事を知って、腎臓病の予防法を実践していきましょう!
【目次】
- CKD(慢性腎臓病)|腎臓にいい食べ物・腎臓に悪い食生活とは(横尾隆)|世界一受けたい授業
- 腎機能の役割
- 慢性腎臓病(CKD)は新たな国民病になる!?
- 腎機能低下を見分ける方法
- 腎臓に負担をかける食事
- 腎臓に良い食事・食べ物
■CKD(慢性腎臓病)|腎臓に悪い食生活とは(横尾隆)|世界一受けたい授業
by Tareq Salahuddin(画像:Creative Commons)
日本人の死因トップ3は腎臓が原因だった?成人の8人に1人がかかっている慢性腎臓病の真実!子どもの頃からのある生活習慣が大きく関係している?その腎臓に悪い食生活とは?腎機能を高める料理を教えます
■横尾隆【よこお たかし】先生
東京慈恵会医科大学 腎臓・高血圧外科教授・診療部長
再生腎臓の尿排泄路を構築することに成功―慈恵医大・横尾隆教授ら
(2015/9/26、財形新聞)
東京慈恵会医科大学の横尾隆教授らの研究グループは、ラットとクローンブタの体内で再生腎臓の尿排泄路を構築することに成功した。
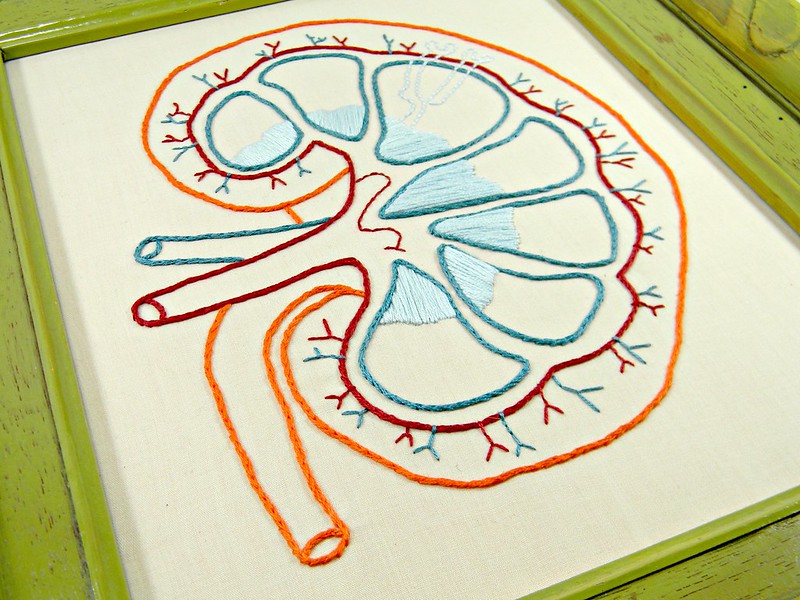
■腎機能の役割
- 血液の酸性化を防ぎ、弱アルカリにする
- 血液をろ過する(余分な老廃物や塩分を取り除く)
「慢性腎臓病」が悪化すると、老廃物が血管の内皮細胞を傷つけることによって、脳卒中、心筋梗塞など血管の病気になるリスクが高くなります。
【補足】腎臓の主な3つの働き
1.老廃物のろ過と排出
2.血圧の調節
3.ホルモンの分泌
→ 腎臓の機能 について詳しくはこちら
■慢性腎臓病(CKD)は新たな国民病になる!?
慢性腎臓病(CKD)は成人の8人に1人がかかっているそうで、新たな国民病になるおそれがあるそうです。
日本人の死因トップ10のうち、7つが腎臓と関わりがあるそうです。
腎臓の機能が低下すると、塩分・カリウムの制限や人工透析が必要となります。
→ 慢性腎臓病(CKD)の症状・原因 について詳しくはこちら
■腎機能低下を見分ける方法
●尿(尿が泡立つ)
大きな泡がなかなか消えない時には、たんぱく質が出ている可能性がある。
●脚のむくみ
身体の中にある水分が排出できないため足がむくみます。
脚のむくみをチェックする方法は、すねの横を10秒ほど押して、すぐに戻らない場合は、脚がむくんでいると考えられます。
●太り過ぎ・痩せ過ぎ
慢性腎臓病はちょっとぽっちゃりくらいの人のほうがかかりにくく、太り過ぎ・痩せ過ぎの人は慢性腎臓病になりやすいそうです。
■腎臓に負担をかける食事
塩分の多い食事を続けると腎臓に負担がかかります。
厚生労働省によれば、一日の塩分の目安は、男性8g、女性7gで、日本人の平均は12.3gなのだそうです。
■腎臓に良い食事・食べ物
腎臓に良い食事としては、塩分を減らす工夫、つまり減塩を行なうこと。
●エビのスープ
- エビの殻などを使って出汁(だし)をとることで減塩
- エビに含まれるカロテノイドは尿をキレイにしてくれるそうです。
●ナスの炒め物
- ナスの炒め物をするときにはカレー粉を使うと減塩になる
- ナスに含まれるアントシアニンは腎臓の老化を遅らせてくれるそうです。
●おにぎり
- 塩を直接使うのではなく、塩水を作って握ると塩分量を減らせます。
●ドレッシング
ピリ辛にすることで塩分がなくてもおいしく食べることができる。
【予習編】
そこで、番組放送前に、CKD(慢性腎臓病)について予習しておきたいと思います。
【目次】
■CKDとは
慢性腎臓病(chronic kidney disease;CKD)とは、簡単に言うと、腎臓の機能が60%未満に低下することを言います。
国民のほぼ1割、1,300万人の腎機能が60%以下に低下していると言われ、慢性腎臓病は、“新たな国民病”として注目されています。
腎臓の機能が低下し、血液中の水分や老廃物のろ過機能が低下してしまい、症状が悪化すると、人工透析が必要となります。
■CKDの定義
慢性腎臓病(CKD)は検査による早期発見と生活習慣改善が予防のカギ
米国腎臓財団が提唱したCKDの定義は次の通り。
(1)尿や血液検査、画像診断で腎障害の存在が明らか。特に尿蛋白(たんぱく)の存在が重要
(2)腎臓の働きを表す、糸球体濾過(ろか)量が60ミリリットル/分/1・73平方メートル未満。
(1)(2)のいずれか、または両方が3カ月以上持続する状態を慢性腎臓病(chronic kidney disease;CKD)と定義するそうです。
■なぜ生活習慣病で腎機能が低下するの?
慢性腎臓病(CKD)は検査による早期発見と生活習慣改善が予防のカギ
CKDは糸球体が障害を受けることが大きな原因となっています。高血圧や糖尿病などの生活習慣病に共通しているのは動脈硬化を起こすことです。糸球体の毛細血管の動脈硬化が、腎機能低下の一因となります。
メタボを放っておくと、慢性腎臓病になる恐れがあるそうです。
メタボ→高血圧・高血糖→動脈硬化→糸球体のろ過機能低下→腎臓機能低下
メタボリックシンドロームになると、高血圧、高血糖などが原因で全身の血管が動脈硬化を起こします。
腎臓の血管でも動脈硬化が起こり、腎臓にある糸球体(血液をろ過する腎臓の血管)が動脈硬化を起こすことで、濾過する能力が低下します。
その結果、腎機能の低下が起こります。
そして、生活習慣を改善することなくそのままの生活を続けてしまうと、さらに腎臓機能が低下して、老廃物が血管の内皮細胞を傷つけることによって、慢性腎臓病から慢性腎不全・脳卒中、心筋梗塞を引き起こす可能性があります。
→ 慢性腎臓病(CKD)の症状・原因 について詳しくはこちら
■CKDを発見するための検査
CKDかどうかは尿検査と血液検査で知ることができます。
尿タンパク検査
糸球体のろ過機能に異常があるかどうかを調べる「尿検査」では、主に尿にたんぱくが混じっているかどうかを調べます。
尿に蛋白が混じっているということは、毒素や老廃物をろ過する糸球体がうまく機能していない、つまり腎臓の機能が低下しているということが考えられます。
血清クレアチニン検査
「クレアチニン検査」とは、腎臓のろ過機能がどれくらい残っているかがわかる検査です。
クレアチニンとは、筋肉中のたんぱく質が代謝された時に発生する老廃物で、腎臓のろ過機能を示す指標です。
CKDは早期では症状がないため、定期的に検査を受けることが重要になります。
→ 腎臓の数値|クレアチニン・eGFR について詳しくはこちら
■CKDのリスク要因
CKDのリスク要因は、加齢、血尿、高血圧、糖尿病、脂質異常症、肥満と喫煙なのだそうです。
そのため、カロリーや脂質を摂り過ぎないバランスのとれた食事や運動、ダイエット(肥満解消)、塩分少なめの食事、水分補給、禁煙が重要です。
糖尿病の人は、高血圧になる可能性が高いともいわれます。
それは、糖尿病と高血圧の危険因子が同じだからだと考えられています。
その他にも、高脂血症・脂質異常症ともリスク要因が重なる部分が多いため、注意が必要です。
→ 慢性腎臓病(CKD)の症状・原因 について詳しくはこちら
【関連記事】
続きを読む 【#世界一受けたい授業】腎臓にいい食べ物・腎臓に悪い食生活とは・CKD(慢性腎臓病)(横尾隆)