ハクライドウがこれまで培ってきた約20年の健康情報をまとめた10箇条を紹介します。
あなたの健康的なライフスタイルにこの10箇条を取り入れていきましょう。
今回は「睡眠・休息」です。
【目次】
■睡眠大不況

by Timothy Krause(画像:Creative Commons)
アメリカは「睡眠大不況」?|睡眠不足の原因・健康に与える影響・ぐっすり眠る方法で紹介したコロンビア大学公衆衛生大学院の研究チームによれば、アメリカの国民は睡眠不足であり、特にその影響を10代の若者が受けているようです。
しかし、睡眠不足に陥っているのは、アメリカだけではありません。
日本人も同様に睡眠不足の人が増えています。
日本の働く女性は世界一で一番寝ていない!?によれば、仕事と家事のダブルワークに追われており、男性の家事・育児参加が充分でないことや会社のシステム上の問題があることにより、日本の働く女性は世界一睡眠時間が短いそうです。
睡眠不足の要因としては、インターネットやソーシャルメディアの利用や、大学入試の競争激化があげられていますが、睡眠不足になっている原因はその他にも考えられます。
子どもの寝不足|睡眠不足の原因・子どもの脳と睡眠の関係・睡眠不足を解消する方法によれば、スマホ・ケータイ・タブレットなどを就寝前に見ることによって睡眠時間が削られるだけでなく、眠りづらくなっているということです。
また、健康上や経済上、人間関係で不安なことがあると睡眠不足になりやすいです。
そして、人は親しい人の影響を受けやすい(肥満はなぜ「伝染」するのか:実験結果)ため、家族のライフスタイルに影響を受けて、睡眠不足になっていることが考えられます。
日本の働く女性は世界一で一番寝ていない!?ということは、母親が忙しくて子どもの生活リズムが遅くなりがちになるということであり、そのことが睡眠不足の子どもが増えている理由のひとつになっていると考えられます。
つまり、忙しすぎて時間に余裕がなくなっていること、不安を抱えていること、親しい人の影響を受けていることによって、睡眠不足の人が増えていると考えられるのです。
■睡眠と生活習慣病の関係
「#睡眠負債(Sleep Debt)」|わずかな睡眠不足の影響が脳のパフォーマンスの低下・病気のリスクを高める|#NHKスペシャル
■睡眠と糖尿病
睡眠障害のある患者は、糖尿病・高血圧・動脈硬化になりやすい?で紹介した大阪市立大学大学院のグループの研究によれば、糖尿病治療と一緒に不眠治療を行うことで、糖尿病が改善し、血管障害(血糖値・動脈硬化)を予防できる可能性があるそうです。
糖尿病患者の睡眠状態を調べたところ、血糖値の高い人ほど、徐波睡眠の時間が3割程度短くなるなど、睡眠の質が悪化していることが分かった。
徐波睡眠とは何なのでしょうか?
ノンレム睡眠は4段階に分けられ、最も深い眠りである3段階と4段階を「徐波睡眠」と呼ぶ。
<中略>
睡眠の中でも「徐波睡眠」は重要で、知覚、思考などをつかさどる大脳皮質を休息させ、熟睡感のある質の高い睡眠が得られる。さらにこの間に、血圧や血糖を調節する自律神経(副交感神経)が活発に働くとされる。
ここから考えられることは2つの可能性です。
1.徐波睡眠では、血圧や血糖を調節する自律神経(副交感神経)が活発に働くと考えられており、睡眠の質が低下すると、血糖値のコントロールがうまくいかなくなる
2.血糖値のコントロールがうまくいかなくなると、睡眠の質が低下し、不眠などの睡眠障害が起きる
睡眠障害がある患者は、頚(けい)動脈の内壁が分厚くなって血管が狭まっており、動脈硬化を進行させるリスクが高まっていることも明らかになった。
<中略>
稲葉教授らはこれまでの研究で、糖尿病患者の睡眠障害が心筋梗塞や脳卒中を引き起こす早朝の高血圧や血糖値の上昇などにつながることも突き止め、悪循環に陥いる危険性を指摘。
睡眠障害が、動脈硬化や高血圧、血糖値の上昇につながる可能性があるそうです。
【関連記事】
■高血圧
睡眠時無呼吸症候群 高血圧、心疾患の原因にもによれば、睡眠時無呼吸症候群(SAS)の患者は眠りが浅く、夜でも日中に働くべき交感神経が活動を続け、体を活性化させるホルモンが分泌された状態が続いているため、血圧が上がり、無呼吸による低酸素状態も重なって、心臓などに負担がかかり、心筋梗塞などのリスクが高まると考えられています。
■メタボリックシンドローム
睡眠時無呼吸症候群とメタボリックシンドロームによれば、睡眠時無呼吸症候群とメタボリックシンドロームとの合併率は高いそうです。
メタボリックの原因は、肥満であり、特におなかにたまる内臓脂肪が危険因子であり、また睡眠時無呼吸症候群の原因も、肥満によって上気道に脂肪がたまることで気道が狭くなり、無呼吸を起こしています。
メタボリックシンドロームは動脈硬化の原因となり、心筋梗塞などの心血管病の危険因子となることが知られています。
そして、睡眠時無呼吸症候群によって、さらに心筋梗塞などのリスクが高くなってしまうのだそうです。
【関連記事】
■睡眠時無呼吸症候群
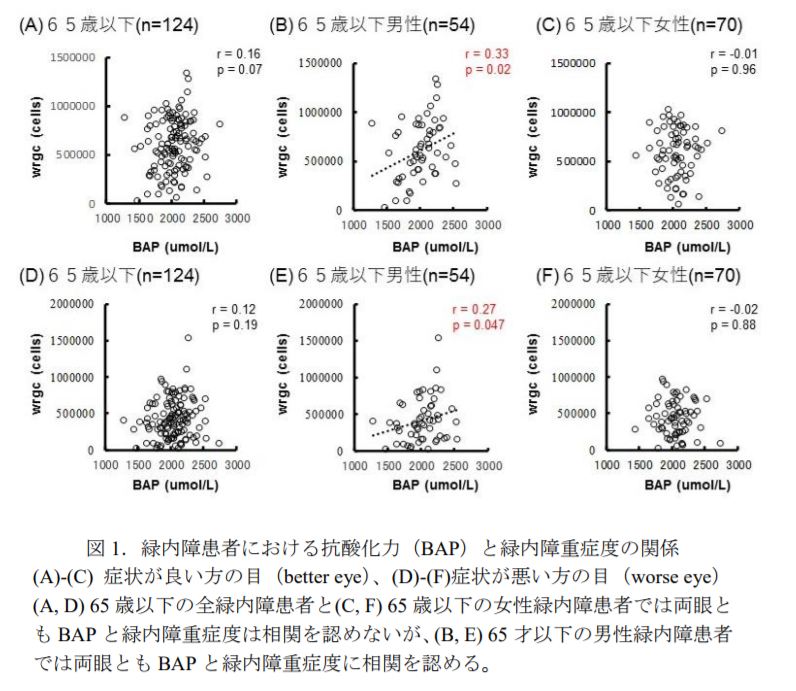
睡眠時無呼吸症候群の患者は緑内障になるリスクが高い|正常眼圧緑内障の原因は「低酸素状態」の可能性があるによれば、無呼吸発作が起きると、眼圧が下がると同時に血中酸素飽和度も下がることがわかったため、睡眠時無呼吸症候群の患者は、低酸素状態などの眼圧上昇以外の仕組みによって視神経障害が引き起こされるという可能性があり、このことは、正常眼圧緑内障の原因の解明につながることが期待されます。
【関連記事】
■脂肪肝・肝臓がん
不規則な睡眠で体内時計が乱れると脂肪肝や肝臓がんになりやすい|米ベイラー医科大学で紹介したベイラー医科大学などのグループが行なったマウスの実験によれば、不規則な睡眠で体内時計が乱れると脂肪肝や肝臓がんになりやすいということがわかったそうです。
■脳の機能低下・認知症
睡眠時間が減ると認知能力と反応速度が低下|ペンシルベニア大学によれば、ペンシルベニア大学の研究チームによれば、睡眠時間を1日6時間未満に制限するという実験を行うと、自分としては普段と変わらないような感じがしていても、実際は認知能力と反応速度が落ちていったそうです。
「睡眠負債」で認知症に? ぐっすり睡眠で脳をお掃除
(2017/9/25、日経ウーマン)
スタンフォード大学医学部教授の西野精治さんによれば、睡眠が不足すると、認知症のリスクが高まる可能性があるそうです。
睡眠不足がアルツハイマーを引き起こす可能性がある|米ワシントン大などで紹介した米ワシントン大などの研究チームによれば、睡眠不足・睡眠障害がアルツハイマー病を引き起こす可能性があるそうです。
物忘れがひどくなるアルツハイマー病は、脳内にアミロイドベータ(Aβ)という異常なたんぱく質が蓄積するのが原因と考えられていて、今回の研究で、Aβが起きている時に増え、睡眠中に減ることがわかったそうです。
「睡眠不足だと認知症になりやすい」はウソ・ホント?
(2017/3/25、日経Gooday)
脳内にβアミロイドが増えると睡眠の質が悪くなり、さらにβアミロイドがたまりやすくなる悪循環を引き起こすことを示唆する研究結果も発表されています。
【参考リンク】
■潜在的睡眠負債を解消すると内分泌機能改善につながる
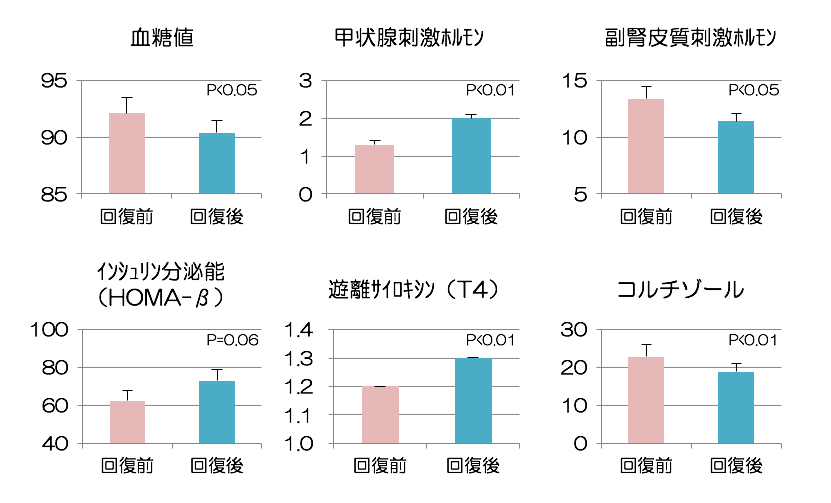 『潜在的睡眠不足』の解消が内分泌機能改善につながることを明らかに
『潜在的睡眠不足』の解消が内分泌機能改善につながることを明らかに
参考画像:『潜在的睡眠不足』の解消が内分泌機能改善につながることを明らかに(2016/10/26、国立精神・神経医療研究センター)|スクリーンショット
『潜在的睡眠不足』の解消が内分泌機能改善につながることを明らかに
(2016/10/26、国立精神・神経医療研究センター)
1. 健康成人の必要睡眠時間を精密に測定した結果、平均約1時間の自覚していない睡眠不足(潜在的睡眠不足)が存在することが明らかになりました。
2. 潜在的睡眠不足の解消により、眠気のみならず、糖代謝、細胞代謝、ストレス応答などに関わる内分泌機能の改善が認められました。
国立精神・神経医療研究センターによれば、現代人は平均約1時間の自覚していない睡眠不足(潜在的睡眠負債)があり、潜在的睡眠不足(potential sleep debt)が解消すると、眠気の解消、空腹時血糖値の低下、基礎インシュリン分泌能の増大、甲状腺刺激ホルモンや遊離サイロキシン濃度の上昇、副腎皮質刺激ホルモンやコルチゾール濃度の低下など、糖代謝、細胞代謝、ストレス応答などに関わる内分泌機能が改善するということがわかったそうです。
【関連記事】
■睡眠負債の見極め方
ちゃんと眠れていますか――働き盛りが危ない「睡眠負債」
(2017/6/17、NHKスペシャル「睡眠負債が危ない」取材班)
週末など休日前の夜、光が入らないよう寝室の遮光をしっかりして、時計や携帯など時間がわかるものを近くに置かず寝てみる。次の朝、眠気がなくなるまで、ぐっすりと眠る(眠気が残っている場合は二度寝する)。もし睡眠負債がある場合、普段より睡眠時間は長くなる。
国立精神・神経医療研究センターの北村真吾室長によれば、睡眠負債を見極める方法は「寝だめ」が目安になるそうです。
睡眠負債がある場合には、普段より睡眠時間が長くなってしまうそうです。
滋賀医科大学 角谷寛教授が監修した睡眠負債リスクを調べられるチェックリストがNHKのHPが紹介されていますので気になる方はチェックしてみましょう。
■積極的休養(アクティブレスト)
なぜアスリートに休養が必要か?|高校スポーツ界でも休養日を設ける学校が増えている!|積極的休養(アクティブレスト)と消極的休養
休養日を定期的に設けることは、ケガの予防やリフレッシュ(気分転換)をする上で効果的なのだそうです。
休養・こころの健康|健康日本21|厚生労働省
「休養」は疲労やストレスと関連があり、2つの側面がある。1つは「休む」こと、つまり仕事や活動によって生じた心身の疲労を回復し、元の活力ある状態にもどすという側面であり、2つ目は「養う」こと、つまり明日に向かっての鋭気を養い、身体的、精神的、社会的な健康能力を高めるという側面である。
錦織圭選手のコンディショニング戦略(栄養管理・ピリオダイゼーション・ケガの予防)で紹介したパーソナル・トレーナーの中尾公一さんによれば、骨の位置がそれぞれ正しい位置にあり、正しい動きができ、それを維持できれば、ほとんどのケガを防ぐことができるそうです。
疲労がある状態やケガしそうな状態で、休むことなく、練習を行うとケガをしてしまったり、痛めた部分を守ろうとしてフォームを崩してしまう恐れがあると考えられます。
つまり、ケガを予防するためにも、調子を崩さないためにも、過度な練習は逆の効果を生むため、しっかりと定期的に休養日を設けることが重要だということです。
さらに休養について調べていると、休養には、積極的休養と消極的休養があることがわかりました。
スペシャルコンテンツ|NSAA(陸上教室) |日産スタジアムによれば、積極的休養(身体の疲れている時にウォーキングやストレッチなどの運動を軽めに行い、全身の血行を良くして疲労回復を早める休息法)と消極的休養(横たわるなどによって疲労回復をする方法)を比較すると、積極的休養を取った方が疲労回復スピードが速くなるそうです。
つまり、休養とはいっても、ダラダラ休むよりも少し体を動かした方が疲労回復スピードがアップするということですので、休養をとるというとネガティブなイメージを持つ人は、積極的休養(アクティブレスト)を行うというように考えるとよいのではないでしょうか。
7時間以上の睡眠は睡眠の質に良い影響を与えるという科学的理論を、40億件以上にのぼるフィットビット睡眠データの分析が裏付け
(2017/6/9、Fitbitのプレスリリース)
睡眠時間が長くなると深い睡眠とレム睡眠が増えるものの、この2つの睡眠ステージを合わせた時間が占める割合は、睡眠7〜8時間の際に最も高くなる。7時間以下の睡眠は、全体の睡眠時間に占める深い睡眠とレム睡眠の割合を低下させる。
7時間睡眠の人は死亡率が最も低い!?|#ホンマでっかTVなどでも取り上げましたが、一般論として睡眠時間は7時間とったほうが健康によいと推奨されていますが、Fitbitが睡眠ステージに関するデータを分析したところ、睡眠時間7時間から8時間の際に深い睡眠とレム睡眠の割合が最も高くなることがわかったそうです。
また、Fitbitのプレスリリースによれば、7時間以下の睡眠の場合の健康への影響についてもまとめられています。
睡眠研究の先駆者たちは、7時間以下の睡眠はレム睡眠を減少させ、短期記憶や細胞再生、感情制御への影響を引き起こす可能性があると指摘しています[iii]。
[iii] 参考文献
Ann Neurosci, October 2012, Effect of REM sleep deprivation on the antioxidant status in the brain of Wistar rats
Neuropsychiatr Dis Treat, October 2007, Sleep deprivation: Impact on cognitive performance
J Affect Disord, May 2010, Impact of REM sleep on distortions of self-concept, mood and memory in depressed/anxious participants
Semin Neurol, September 2009, Neurocognitive Consequences of Sleep Deprivation.
睡眠が5時間以下になると、夜が始まる時間帯において深い睡眠の割合が低下する。深い睡眠は細胞再生やヒト成長ホルモンの分泌、朝の気持ちのリフレッシュなど、様々な物理的プロセスにとって重要な要素となっている[v]。
[v] 参考文献
Sleep, November 2004, Meta-analysis of quantitative sleep parameters from childhood to old age in healthy individuals: developing normative sleep values across the human lifespan.
Medicine & Science in Sports & Exercise, May 1997, Effects of training volume on sleep, psychological, and selected physiological profiles of elite female swimmers.
睡眠データの分析によって、睡眠が7時間以下になると深い睡眠とレム睡眠を十分に得られない可能性があり、睡眠時間7~8時間の際に深い睡眠とレム睡眠の割合が最も高くなることがわかったことから、7時間睡眠が健康に良いという一つの裏付けができたといえるのではないでしょうか。
■スタンフォード式睡眠法

著者の西野精治さんは、Amazonの内容紹介では、2017年6月18日放送のNHKスペシャル『睡眠負債が危ない』や2017年6月28日放送の『グッド! モーニング』(テレビ朝日)でも紹介され、大変話題になっているそうです。
2017年7月25日放送の『林修の今でしょ! 講座』(テレビ朝日)では著者が出演し、実践されている睡眠法について紹介されていました。
●太陽の光を浴びる
朝起きて、太陽の光を浴びると体内時計をリセットし、細胞を覚醒状態にすることが重要なのだそうです。
【関連記事】
●手を洗う
夜によい睡眠をとるためには、朝の眠気を抑えておくことが重要なのだそうで、朝起きてから手を洗うと眠気が抑えられるそうです。
●夕方に散歩
夕方に軽く運動すると、夜に体が休む状態になりやすくなります。
ポイントは、激しい運動をやりすぎると脳が興奮してしまうため、散歩のような、あまり疲れすぎない程度の運動をすることが重要です。
●寝る90分前にお風呂に入る
深部体温を下げる方法とは|眠くなる時は体の深部の体温が下がる!で紹介したカリフォルニア大学バークレー校のマシュー・ウォーカー教授によれば、眠りに入るためには、深部体温が2~3度下がる必要があり、深部体温が高すぎると、覚醒状態から睡眠状態への脳の切り替えがスムーズにいかないため、よい睡眠に導くことができないそうです。
40℃のお風呂に15分入浴した場合、体温は約0.5℃上昇するのですが、上昇した体温は90分をかけて元の体温に戻り、深部体温はもっと低い温度まで下がるため、よい睡眠に導くことができやすくなると考えられます。
■質の良い睡眠をとるには室温を少し下げる
質の良い睡眠には室温を少し下げて=研究
(2016/2/24、WSJ)
複数の研究で、室温の設定は華氏65度(摂氏約18.3度)前後にするのが眠りに適しているとの結果が出た。
<中略>
トロント大学のジョン・ピーバー教授(細胞・システム生物学)は「以前に考えられていた以上に、温度は正常な睡眠を促進する上でずっと大きな役割を果たしている可能性がある」と話す。さらに、脳の視床下部という部分の特定の細胞が温度の変化を感じ取り、眠りをコントロールすると説明。
<中略>
バージニアコモンウェルス大学のナタリー・ダウトビッチ教授(心理学)は、非営利団体の米睡眠財団が通常、睡眠時の室温として華氏60~67度(摂氏約15.6~19.4)を薦めていると話す。同財団のコンサルタントも務めている同氏は「温度が低い寝室が質の良い睡眠につながることが分かっている」と続けた。
夜中に目を覚まして枕を裏返した経験はありませんか?|頭を冷やし、よい眠りに導く枕パッドのスタートアップ「MOONA」|質の良い睡眠には温度が大切によれば、質の良い睡眠に欠かせない要素として「温度」が重要なようです。
深部体温を下げる方法とは|眠くなる時は体の深部の体温が下がる!によれば、眠くなる時は、体の深部の体温が下がり、深部体温が下がると眠くなるため、就寝前には深部体温を上げない工夫が必要であると紹介しました。
トロント大学のジョン・ピーバー教授とバージニアコモンウェルス大学のナタリー・ダウトビッチ教授に共通している考え方は、温度が睡眠において重要な役割を果たしているという点です。
カリフォルニア大学バークレー校のマシュー・ウォーカー教授(神経科学・心理学)は「人々は家や寝室の温度を、睡眠に最適な温度より少し高めに設定する傾向がある」と話す。
ウォーカー氏によると、眠りに入るには中核体温が華氏で2~3度低下する必要がある。「中核体温が高過ぎると、覚醒状態から睡眠状態への脳の切り替えがスムーズに行かず、最適な睡眠を導き出せない」と説明する。
カリフォルニア大学バークレー校のマシュー・ウォーカー教授によれば、深部体温が高すぎると、覚醒状態から睡眠状態への脳の切り替えがスムーズにいかないため、よい睡眠に導くことができないそうです。
そこで、今回紹介したMoonaが温度管理を行うことで目が覚めそうなときに冷たい水を流し込むことで睡眠状態を維持することができるのではないでしょうか?
健康維持するためにも質の良い睡眠は欠かせない要素です。
睡眠時間7時間未満の人はカゼをひきやすい、米大学が実験
(2009/1/13、AFPBB)
毎日の睡眠時間が7時間未満の人は、同8時間以上の人よりも3倍もカゼをひきやすい。
米カーネギーメロン大学(Carnegie Mellon University)によるこうした研究結果が、米国医学会の機関誌「Archives of Internal Medicine」(1月12日号)に発表された。
米カーネギーメロン大学によれば、睡眠時間が短いほどカゼをひきやすいことがわかったそうです。
ただ、睡眠時間の長さが長ければ良いというわけではなく、睡眠の質が悪い場合でもカゼをひきやすいようです。
この記事を参考にすれば、睡眠障害(睡眠の質が悪い)により、免疫系の機能を低下してしまうため、病気になりやすいということが言えそうです。
こうしたことを経営者は敏感に感じ取っているのでしょうか、最近は質の良い睡眠が最高のパフォーマンスを発揮するために欠かせないと感じている経営者が多いようです。
起業家の成功の秘訣は「睡眠・食事・運動」で紹介したSquare社のキース・ラボイズ最高執行責任者(COO)が行なったチームの分析によれば、睡眠をしっかりとらないと、良い決定が下せないようです。
また、最高のパフォーマンスを発揮するためには、マイクロソフトのサティア・ナデラCEOは8時間、アマゾンのジェフ・ベゾスCEOは8時間、Google元会長エリック・シュミットは毎晩8時間半の睡眠をとることを大事にしてしています。
短時間睡眠は時代遅れ 名だたるCEOが8時間宣言 アリアナ・ハフィントン流 最高の結果を残すための「睡眠革命」(4)
(2016/12/26、日経Gooday)
睡眠をとることが脳のパフォーマンスを上げるためにも、病気のリスクを下げるためにも重要ですので、自分にとってよく眠れる方法を探してみてくださいね。
続きを読む 質の良い睡眠・休息をとる方法|スタンフォード式睡眠法|おすすめの健康的ライフスタイル10箇条 →
 減量・ダイエット
減量・ダイエット 睡眠前の深酒に注意
睡眠前の深酒に注意 横向きに寝る
横向きに寝る 腰枕
腰枕 ベッドの頭側を高くする
ベッドの頭側を高くする マウスピース
マウスピース CPAP療法
CPAP療法