ハクライドウがこれまで培ってきた約20年の健康情報をまとめた10箇条を紹介します。
あなたの健康的なライフスタイルにこの10箇条を取り入れていきましょう。
【目次】
■オメガ3の健康効果 良質な油をバランスよく摂取することが重要ですが、オメガ3の割合が少ないのが現状です。
青魚などに含まれるDHA・EPAやえごまなどに含まれるαリノレン酸は、オメガ3に分類される脂肪酸で、この脂肪酸は細胞が正しく機能するためには不可欠なものであることがわかってきました。
●ダイエット
キレイにダイエットするには、良質な油(オメガ3)が欠かせない!|1ヵ月間毎日スプーン1杯のオメガ3(エゴマ油)を摂取するダイエット実験
オメガ3は胃や腸にある温度センサーのスイッチをオンにします。
すると、脳から体温を上げるためのホルモンが分泌されます。
このホルモンが体の各部にある体温調整細胞を活性化させることにより、体が温まる=エネルギーを燃やすことになるそうです。
つまり、オメガ3は体重や体脂肪の増加を抑えるダイエット効果があると考えられます。
河田照雄(京都大学教授)によれば、体温が高めのほうが酵素がより働きやすくなることにより、新陳代謝が活発になると考えられるそうです。
【関連記事】
●美肌
オメガ3の美肌効果|オメガ3を摂取するとなぜ美肌になるのか?
オメガ3が十分にあると、オメガ3は血管にも作用し、血管を拡張する力を持っているため、血流を改善することにより、血液の循環はとてもスムーズです。
その結果、肌には栄養分が運ばれていくことにより、皮膚の細胞の新陳代謝を活発にして、肌を美しくしてくれると考えられます。
しかし、血液中にオメガ3が不足すると、栄養分の運搬が滞ってしまいがちになり、新陳代謝が活発ではないため、肌が荒れてしまうと考えられます。
麻布大学の守口徹教授によれば、オメガ3が細胞にあると本来の細胞の機能が維持でき、皮脂の供給などすべてがバランスよくいくそうです。
また、分泌を促してくれる下の方の細胞にオメガ3がないと指令が来なくなるそうです。
●母性の発動
オメガ3で心も変わる|オメガ3を摂っていないと母性の発動が遅れたり、産後うつになりやすい
瀬藤光利(浜松医科大学教授)によれば、オメガ3が不足すると、脳の障害が起きやすくなる、精神発達遅滞・精神障害を引き起こす可能性があるそうです。
麻布大学が行なった実験によれば、オメガ3を摂ったマウスと摂っていないマウスとでは、育児の積極性に差があり、オメガ3を摂っていないマウスは母性が発動しにくいという結果が出たそうです。
守口徹(麻布大学教授)によれば、子供に対して授乳しなきゃ、温めなきゃと母性が発動してくるはずなのですが、オメガ3を摂っていないと母性の発動が遅れ、子供にあまり興味を示さない、興味を示すまでに時間がかかると考えられるそうです。
妊娠中のママが摂取したオメガ3はおなかの子供に優先的に使われるため、母親にはオメガ3が不足しがちです。
そのことが産後うつに苦しむ人がいることに関係していると考えられます。
青魚などオメガ3を多く含む食事をする機会が減っているため、うつになりやすいと考えられるそうです。
脳に蓄積されるのはすごく時間がかかるため、日ごろからオメガ3を摂取したいところですが、毎日魚を食べるのは大変なので、オメガ3を摂取しない日にはエゴマ油やアマニ油を摂取するようにしたほうが良いようです。
●LDLコレステロール(悪玉コレステロール)を下げる
クルミ(オメガ3脂肪酸)を食べると、LDLコレステロール・総コレステロールが低下し、HDLコレステロールが増加|おもいっきりDON!(日テレ)
【実験】1日7個のクルミ1週間食べ続けるとどうなる?
実験結果によると、LDLコレステロール(悪玉コレステロール) が、98mg/dl⇒82mg/dlで、約16.2%低下し、また、HDLコレステロール(善玉コレステロール) が90mg/dl⇒94mg/dlで、約4.4%増加しました。
つまり、この結果によれば、生活習慣病 の予防になるそうです。
また、九州大学(2002年)の研究によれば、1日42gのクルミを4週間食べると、
総コレステロール は、男性3.8%低下、 女性4.9%低下
悪玉コレステロールは、男性8.9%低下 女性10.6%低下
という結果が出たそうです。
●認知症 予防
オメガ3(アマニ油)で認知症予防|MCI(軽度認知障害)|#サタプラ
脳の65%は油。油が脳に影響を与える。
オメガ3は代謝するとDHAに変わる。
DHAが脳細胞を柔らかくし、情報伝達をスムーズにするそうです。
えごま油摂取+脳トレ=認知症予防効果がある!?
公益財団法人しまね産業振興財団、しちだ・教育研究所、島根えごま振興会、島根大、島根県立大の研究チームが行なった実験によれば、毎日スプーン1杯分のエゴマ油を摂取し、週に1回、計算や読み書きなどの脳トレを実施したグループは何もしないグループよりも記憶力や論理的思考力などの知的柔軟性の評価項目が高くなったという結果が出たそうです。
●動脈硬化予防
【ソレダメ】Αリノレン酸が豊富なえごま油や亜麻仁油は血流を改善して動脈硬化予防に役立つ|4月11日
“畑の青魚”えごま(Αリノレン酸)で血管若返り|#たけしの家庭の医学
●冷え性
冷え性にはエゴマ油が効果的|エゴマ油は手足の末梢血管を拡張させてくれる|駆け込みドクター
井上浩義先生(慶應義塾大学)によれば、エゴマ油は手足の末梢血管を拡張させてくれるので冷え性に効果的なのだそうです。
●うつ病
エゴマに含まれるαリノレン酸はうつ病のリスクを軽減―ハーバード大|#あさイチ(NHK)
エゴマ油に含まれるαリノレン酸はうつ病のリスクを軽減してくれるそうです。
アメリカのハーバード大学公衆衛生大学院の発表によると、10年間にわたって5万人以上の女性を対象にした研究によれば、リノール酸の摂取を控え、α-リノレン酸を与えたところ、うつ病の発生が減少したそうです。
えごま油で認知症対策|林修の今でしょ!講座 2月24日 によれば、えごま油はうつ病のリスクも軽減してくれるそうです。
うつ病は、認知症と同じ脳の病でもあります。
認知症の場合には進行を遅らせることは可能ですが、治すことは難しいです。
しかし、認知症と違い、うつ病の場合は神経細胞が弱っている状態なので、もう一回神経細胞を元気にすれば、病気になってしまった後でもえごま油は良い効果をもたらしてくれるそうです。
●血管若返り
【林修の今でしょ講座】亜麻仁油(Αリノレン酸)で血管若返り(血圧を下げる)・脳卒中リスクの軽減|亜鉛を含む牡蠣で効果アップ!|5月29日
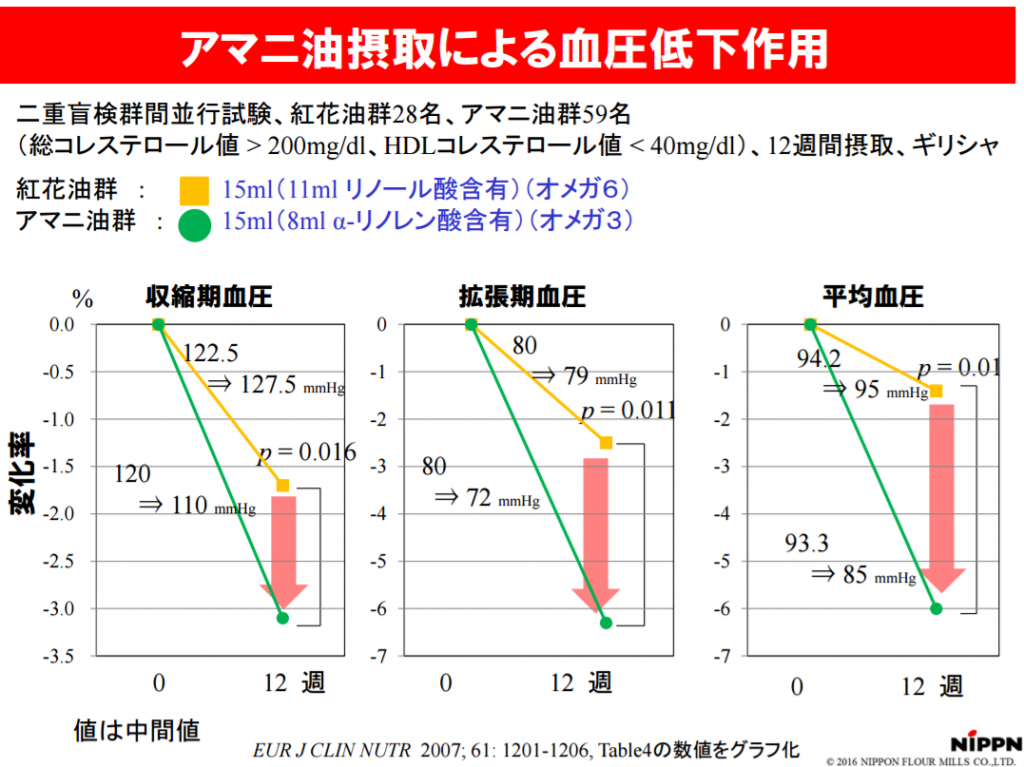
日清オイリオグループが行なったαリノレン酸を12週間とり血圧変化を調べた実験によれば、摂取期間では血圧が下がっており、摂取が終わると血圧が高くなっていることが分かりました。
アマニ油摂取による血圧低下作用 参考画像:栄養豊富なアマニ(亜麻仁)の紹介|日本製粉
亜麻仁油の健康効果・効能とは?|コレステロール低減・抗アレルギー作用・血圧の低下効果 ではデータによれば、アマニを摂取することで血圧が下がる効果を紹介しました。
血管が老化につれて硬くなると血圧が上がってしまいますが、血管が若いと血圧も下がります。
亜麻仁油に含まれるαリノレン酸には血管が老けるのを抑える働きがあり、血圧を下げてくれると考えられます。
→ 血圧を下げる方法(食べ物・サプリメント・運動)|高血圧改善・対策・予防 について詳しくはこちら
→ 高血圧|高血圧の症状・食事・数値・予防・原因・対策 について詳しくはこちら
●脳卒中
【林修の今でしょ講座】亜麻仁油(Αリノレン酸)で血管若返り(血圧を下げる)・脳卒中リスクの軽減|亜鉛を含む牡蠣で効果アップ!|5月29日
アメリカのサンフランシスコの医療センターでの調査によれば、αリノレン酸の摂取量が0.06%増えると脳卒中 のリスクが28%減るということが分かったそうです。
αリノレン酸の働きで血管が若々しくなり、脳卒中のリスクが減ると考えられます。
→ 脳卒中とは|脳卒中の前兆・原因・予防 について詳しくはこちら
【参考リンク】
●胎児の神経系の器官形成
-からだづくりの基礎となる「主菜」は適量を- |厚生労働省
妊娠中は、胎児の神経系の器官形成のために、必須脂肪酸*8のひとつである n-3 系脂肪酸(EPAや DHA など)のより多い摂取が必要とされる 4)。魚由来の n-3 系脂肪酸摂取が少ない場合には、早産や低体重児出産のリスクが高いという報告もみられる 5)ことから、いわし、さば、ぶりなどの青身魚も取り入れるようにする。
厚生労働省は、オメガ3脂肪酸は胎児の神経系の器官形成のために多くの摂取が必要とされ、また、オメガ3脂肪酸の摂取が少ない場合には早産や低体重児出産のリスクが高いという報告があることから、オメガ3を含む青魚などの食べ物を多く食べたほうが良いというアドバイスがされています。
●加齢黄斑変性
加齢黄斑変性(AMD)を予防するための5つのポイント|米国眼科学会(AAO)
AMD進行リスクが中等度の患者を対象にした研究では、オメガ3脂肪酸をサプリメントではない形で摂取することが多い人は、12年後に進行性AMDとなる可能性が30%低かった。
オメガ3脂肪酸を食品として摂取していることが多い人は加齢黄斑変性 となる可能性が低かったそうです。
オメガ3脂肪酸 のDHA・EPA は、加齢黄斑変性症の引き金となるとも考えられる脂質異常症 (高脂血症 )や動脈硬化 の予防に役立つと考えられます。
●炎症を抑える
サッカー選手はオメガ3を摂ってケガしにくい体質を作ろう!
関節リウマチ患者に良い食べ物のポイントは、食事の量を適切に、痛みや炎症を抑えるオメガ3脂肪酸を摂取!
●中性脂肪を下げる
ニッチェ近藤さん、小さじスプーン1杯のオメガ3(えごま油)の摂取でダイエット・中性脂肪低下効果|オメガ3で中性脂肪値が下がるメカニズム|美と若さの新常識(#NHK)
余った栄養分は血液で肝臓に運ばれ、中性脂肪 が作られます。
オメガ3があると、この中性脂肪の合成を抑えてくれます。
また、オメガ3は血管にも作用し、血管を拡張する力を持っているため、血流を改善し、血液中の中性脂肪の値も下がります。
【関連記事】
●便秘 解消
ざわちん、1か月夜寝る前にえごま油を飲むだけで便秘解消&-5キロのダイエット&肌荒れ改善に成功!
えごま油に含まれるオメガ3が腸の活性化に役立つそうです。
夜に飲むのは、夜に腸が活発に動くためで、その時間に飲むのが効果的なのだそうです。
【関連記事】
■オメガ3が摂れる食品
by Hajime NAKANO (画像:Creative Commons)
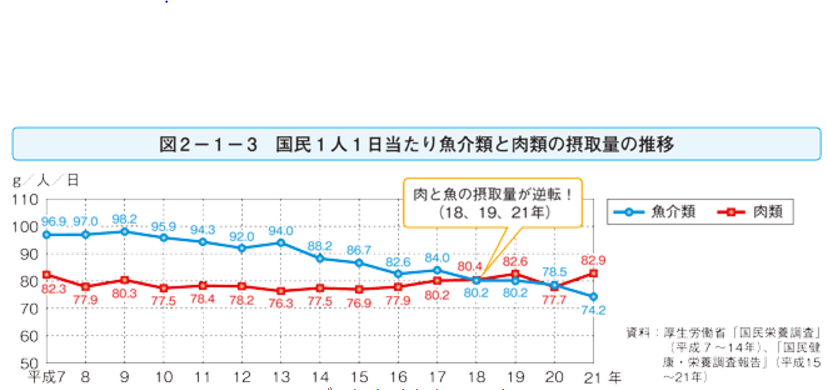
国民一人一日当たり魚介類と肉類の摂取量の推移|水産庁 参考画像:水産物の消費動向|水産庁 (スクリーンショット)
オメガ3の美肌効果|オメガ3を摂取するとなぜ美肌になるのか? で紹介した麻布大学の守口徹教授によれば、オメガ3は青魚などの魚から摂るのが一番効率よいそうですが、水産庁による国民一人当たりの魚介類と肉類の摂取量推移によれば、平成18年には初めて肉類の摂取量が魚介類を上回り、21年には肉類と魚介類の摂取量が上回り、その差が拡大しているそうです。
【関連記事】
オメガ3脂肪酸は青魚の他にも、えごま油 、亜麻仁油(アマニ油)、シソ油、くるみ、緑黄色野菜、豆類などの食品から摂取できますので、積極的に選んでいきましょう!
島根県産えごま油|オメガ3(αリノレン酸)を摂ろう! 【新物】島根県産えごま油(50g)|低温圧搾生搾り|オメガ3(αリノレン酸)を摂ろう! 1,944円(税込)
*良い情報が入るたびに今後アップデートしていきます。
【おすすめの健康的ライフスタイル10箇条】続きを読む 良質な油(オメガ3)を摂る|おすすめの健康的ライフスタイル10箇条 →